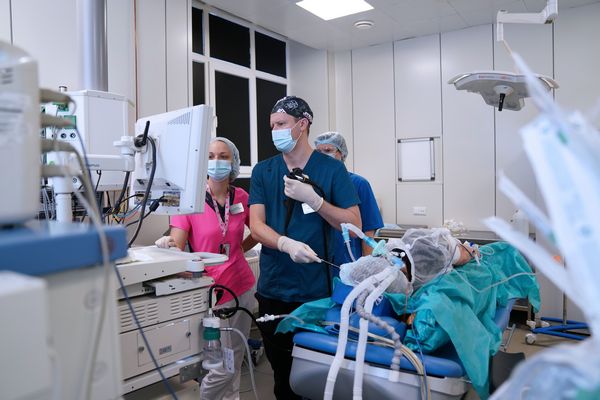
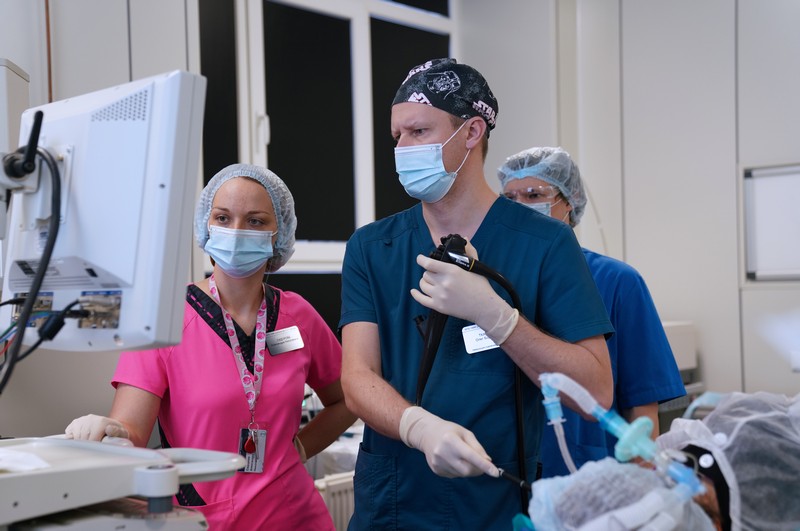
Содержание:
Рак толстого кишечника является одним из самых распространенных видов злокачественных опухолей. О том, как предотвратить колоректальный рак, почему не надо бояться колоноскопии и в чем преимущество эндоскопических операций, рассказал Олег Борисович Ткаченко, заведующий отделением эндоскопии, научный сотрудник НМИЦ онкологии им. Н. Н. Петрова.

Первое ТО на колоректальный рак — в 40 лет
— Олег Борисович, надо ли проходить профилактическую диагностику, если и анализы прекрасные, и на вид человек совершенно здоров?
— Однозначно, да. У любого организма есть ресурс, чтобы справляться с болезнью. Изменения в самочувствии, жалобы на здоровье начинаются тогда, когда эти ресурсы заканчиваются. Когда появляются первые симптомы, это значит, что болезнь уже давно вышла из-под контроля. В онкологии очень часто ранние симптомы — это признаки неоперабельности опухоли. Это значит, что она настолько большая и вышла за пределы органа, что начала давать какие-то, даже самые незначительные, симптомы. Именно поэтому нужно проходить обследование, когда ничего не беспокоит, в первую очередь тем пациентам, которые условно относятся к группе риска.
— Кто входит в группу риска?
— Все зависит от того, о каком виде рака мы говорим. У разных органов разные группы риска. Если говорить о толстой кишке — самой актуальной в эндоскопии — она занимает второе-третье место в структуре заболеваемости, то есть рак толстой кишки встречается очень часто и с каждым годом число новых случаев во всем западном мире только растет. Это серьезная проблема. Во многих онкологических центрах открываются колоректальные онкологические отделения, потому что поток пациентов настолько большой, что обычные отделения с ним не справляются. Пациентов из группы риска по колоректальному раку мы оцениваем в первую очередь по возрасту. Это главный критерий. Считается, что обследование надо проходить с 50 лет. Но я с этой цифрой не согласен. Любой скрининг это еще некая финансовая модель — если система здравоохранения будет вкладывать деньги в обследование молодых людей, то финансовые затраты будут большие, а отдача меньше, чем при обследовании более взрослых пациентов. Это не хорошо и не плохо, просто такая данность, которая есть во всем мире. Невозможно обследовать все население. Но если мы говорим о том, как должно быть, то мы, например, знаем, что от момента образования полипа до злокачественной большой опухоли проходит 10–15 лет. Все опухоли толстой кишки, так или иначе, из полипов. Поэтому если всплеск заболеваемости колоректальным раком происходит в 50 лет, то нам надо отмотать назад 10-15 лет. Американская ассоциация уже понизила возраст до 45 лет. Таким образом, свое первое ТО надо пройти в 40–45 лет. Если на скрининге мы находим полипы, мы их тут же удаляем. Нет полипов, нет и рака.
— На 100 процентов?
— Нет, конечно. У любого метода есть погрешности. Бывают полипы, которые трудно за-метить и их можно пропустить. Но вероятность предотвратить рак в условиях качественной эндоскопии составляет примерно 95 процентов. Под качественной эндоскопией я понимаю эндоскопы с изображением высокой четкости, опытный врач (не по возрасту, а по объему работы), хорошую подготовку и когда исследование было выполнено в полном объеме. Я бы вообще рекомендовал ходить на такой «техосмотр» каждые пять лет (40, 45, 50, 55 лет и так далее). Разные государства принимают разную модель скрининга, опять-таки во многом связанную с экономической целесообразностью. Кто-то говорит, что достаточно обследоваться один раз в десять лет. Но помня о том, что полип может вырастить до рака за десять лет, а на скрининге есть, пусть и минимальная, вероятность его пропустить, то как раз через десять лет мы рискуем получить пациента уже с запущенной формой рака толстой кишки. Поэтому пять лет — это тот задел прочности, который позволит не допустить катастрофы. Этот пятилетний срок своего рода право на ошибку.
Любая опухоль толстой кишки из полипа
— Кому нужна эндоскопия? Условно говоря, до 40 лет?
— Тем, у кого жалобы — на нарушение стула, кровь в кале. Безусловно, это наличие родственников первой линии, у которых был колоректальный рак и в принципе другие онкологические заболевания. Очевидные риски — ожирение, курение.
— Почему колоректальный рак называют болезнью богатых или болезнью цивилизаций?
— Это особенности пищевого поведения — снижение потребления растительной клетчатки и увеличение потребления красного мяса в большом количестве, что напрямую влияет на образование рака толстой кишки. На эту тему написано много научных трудов. К примеру, в Японии много случаев рака желудка, намного меньше — рака толстой кишки. Долгое время это объяснялось генетической предрасположенностью. Однако после Второй мировой войны большая популяция японцев уехала жить в США, у них поменялся образ жизни, стало другим питание, и рак толстой кишки в их популяции стал доминировать. Да, генетика имеет значение, но огромное влияние на формирование рака имеют и пищевые привычки. При этом никто никогда не скажет, какое количество стейков можно съесть, не опасаясь за свое здоровье. Никакой четкой статистики на этот счет нет.
— У скольких людей, прошедших у вас обследование, к примеру, за год, находят полипы?
— Примерно у четверти. Я сужу по количеству полипэктомий — это процентов 25–30. То есть, это те пациенты, у которых нашли полипы, кому показано их удалять и кто согласился это делать. А пациентов с опухолями толстой кишки наверняка больше. Потому что есть опухоли, которые мы уже не удаляем с помощью эндоскопа, нужно ложиться в стационар, либо у пациента есть заболевания более важные на данный момент, чем удаление полипов и так далее. 25–30 процентов пациентов — это те, у кого мы полипы реально видим и тут же удаляем.

— Эндоскопия — это первая линия обороны в плане выявления заболевания?
— Эндоскопия, безусловно, лучший метод скрининга. Но во многих странах принято делать иммунохимический тест на скрытую кровь в кале. Это оправданно с финансовой точки зрения. Невозможно всех «объять» колоноскопией. Нет столько колоноскопов, кабинетов, врачей и средств. Но в таком скрининге есть большой изъян. Тесты оказываются положи-тельными, когда уже есть злокачественная опухоль. При полипах очень часто тест не чувствителен. Большой пласт полипов эти тесты пропускают. Поэтому идеальным скринингом является сразу колоноскопия без теста на скрытую кровь.
—Доброкачественный полип всегда перерождается в злокачественную опухоль?
— Далеко не каждый полип переходит в опухоль. Но любая опухоль из полипа. Нет четкого критерия, что один полип мы можем наблюдать и из него гарантированно ничего не вырастет, а вот другой обязательно переродится в опухоль. Понятно, что есть разные группы полипов, которые делятся по своим рискам. Чем больше размер полипа, тем выше риск его перерождения. А у маленьких полипов риск ниже, но их проще и безопаснее удалить. Представьте, вы пациент, у которого нашли полип и предложили его наблюдать раз в пять лет. Вам комфортно будет жить с мыслью «а вдруг»? Проще избавиться от этой проблемы навсегда.
— На месте удаленного полипа может вырасти новый?
— Если он удален правильно, то нет — ничего на этом месте уже не вырастет. Все зависит от выбранного метода удаления. Полипэктомия — очень собирательное название, методов на самом деле много. Здесь большую роль играет опыт медучреждения и врача, техническая оснащенность.
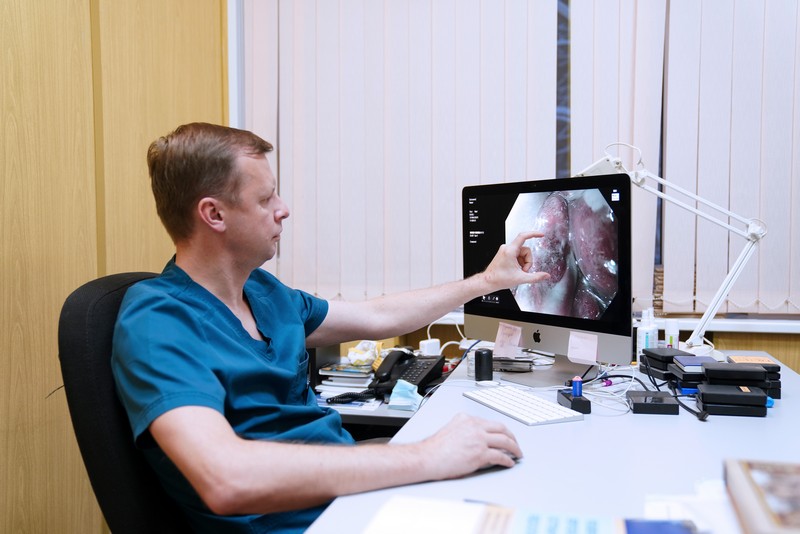
99 % доброкачественных опухолей должны удаляться эндоскопически
— Где проходит граница между эндоскопией и хирургией?
— Я глубоко убежден в том, что любая (почти любая — 99 процентов) доброкачественная опухоль должна удаляться эндоскопически. Даже крупные новообразования — 5 или 10 сантиметров. Я вижу, какое искреннее недоумение это утверждение вызывает у некоторых хирургов, которые говорят, что эндоскопическая операция при таких больших опухолях может быть опасна. Но они как-то забывают при этом упомянуть, что хирургическая операция тоже опасна. Если разбирать степень риска, то те работы, которые провели американские хирурги (подчеркну, именно хирурги), показали, что количество осложнений после эндоскопических операций меньше, чем после хирургической. Поэтому в западном мире это уже общий постулат — доброкачественные опухоли надо лечить эндоскопически. Это безопаснее. Хотя конечный результат, безусловно, зависит от опыта эндоскописта и оснащенности клиники. Пациент остается полностью со своим желудком, кишкой. Его образ жизни после эндоскопической операции никак не меняется. Одним словом, чем агрессивнее вмешательство, тем больше осложнений может быть. Поэтому, конечно, я за эндоскопию. Я вижу пласт пациентов, которые идеально подходят для малоинвазивной хирургии, — это возрастные, тяжелые пациенты, они имеют хороший шанс на радикальную операцию с хорошей переносимостью и низким процентом осложнений. Возьмем условного 85-летнего пациента с багажом сердечно-легочных проблем и раком желудка. Если ему сделать гастрэктомию, вероятность летального исхода будет не менее 5 процентов, а всяких осложнений — 50 процентов. Вполне возможно, что этот пациент имеет шансы погибнуть в ближайшие пять лет не от самой операции, а от тех косвенных осложнений, которые он получит после нее. Это статистически доказано, японцы на этом делают упор, считая, что если есть возможность обойтись без большой операции, лучше ее не делать. Главное, найти здесь баланс — кому еще показана малоинвазивная операция, а кому уже нет.
— Когда с помощью эндоскопа можно удалять злокачественные опухоли?
— Это ранние раки с низким риском метастазирования. Львиная доля ранних раков оперируется эндоскопически. Только запущенные опухоли — это удел хирургии, химиотерапии, лучевой терапии. Сейчас, когда во всем мире растет ответственность населения за свое здоровье, развивается колоноскопия и в результате доля выявленных ранних раков растет.
— Некоторые пациенты боятся не только неприятных ощущений, но и повреждений органов, а также инфицирования во время проведения эндоскопической процедуры. Насколько обоснованы их страхи?
— Риск есть в любой процедуре. Но если говорить про общемировую статистику, это одна сотая процента. К примеру, за год только в нашем отделении мы делаем порядка 4 тысяч колоноскопий. За десять лет работы — 40 тысяч колоноскопий, и за все это время у нас был только один пациент, получивший осложнение после процедуры. Сейчас весь мир пришел к одноразовым инструментам, но некоторые фирмы до недавнего времени производили многоразовые только для России и некоторых стран Африки. К счастью, ситуация меняется. Все санитарные правила в России соответствуют международным стандартам, но вопрос в том, как их выполняют.
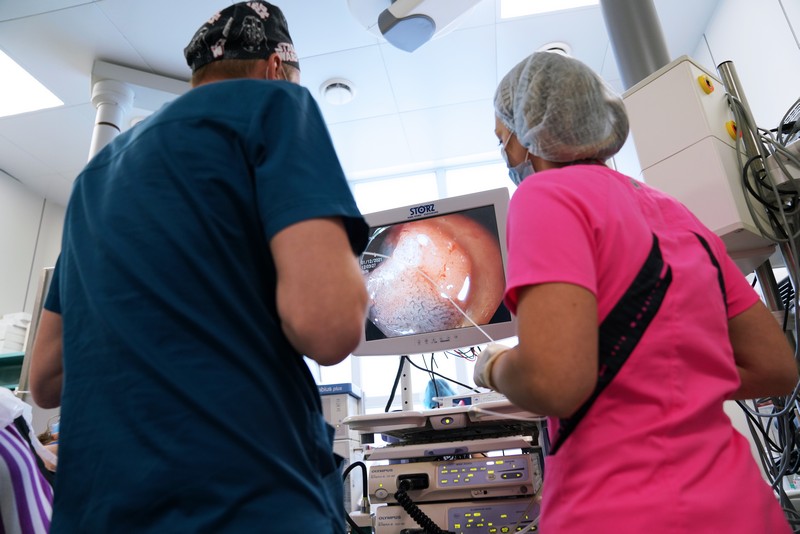
Колоноскопия только под наркозом
— Колоноскопия для многих пугающая процедура. Как проходит исследование?
— Доля пациентов, которые подвергаются эндоскопическому лечению, увеличивается. Это связано с бОльшим внедрением эндоскопических технологий, обученностью персонала, просвещением людей. Колоноскопия становится, скажем так, более дружелюбной. Раньше врачи говорили своим пациентам, что колоноскопия — это последнее, что нужно делать. Люди больше боялись даже не диагноза, а самой процедуры — считалось, что она болезненная, неловкая, для кого-то унизительная. Подготовка к ней была сложная, при неэффективности первой процедуры нужно было делать вторую. В совокупности в головах людей это порождало мысль, что колоноскопия — это что-то запредельно допустимое для них. Конечно, это малоприятная, интимная процедура. Но на сегодняшний день в России врачи научились неплохо ее делать. Наконец, стал широко применяться наркоз. Его не надо бояться. Во всем западном мире эта процедура проводится только под наркозом. Потому что обеспечивает не только комфорт пациента, но и качество исследования. Это касается не только колоноскопии, но и гастроскопии. Чтобы не пропустить сложные опухоли (некоторые мало отличаются от гастрита), нужно желудок изучать 15–20 минут. Изучать в статике, без движений, покачиваний и срыгиваний воздуха. С толстой кишкой проще, но здесь люди боятся боли. Поэтому я считаю, что наркоз нужен и на гастроскопию, и на колоноскопию всем и всегда, за редким исключением, когда здоровье не позволяет. Но это единичные случаи. На 7 тысяч наркозов в нашем отделении в год отказов бывает 1–2. Даже ослабленным, возрастным пациентам наркоз не противопоказан. Это не какая-то особенная процедура, к которой надо готовиться месяц и собирать анализы.
— Сколько времени пациент находится под наркозом?
— Ровно столько, сколько длится исследование. Время зависит от «находок», и сложности кишки, она у всех разная. В целом считается, что прохождение аппаратом толстой кишки занимает от 3 до 15 минут. Дальше — время осмотра, которое может длиться 10, 15, иногда 20 минут, если приходится удалять полип. Мы себе закладываем на все про все — от момента введения наркоза до окончания процедуры — 40–45 минут. Далее пациент просыпается, на это ему нужно, как правило, полчаса, иногда час, и он идет домой.
— Вот так быстро? В некоторых стационарах людей держат «под наблюдением» по трое суток после такой процедуры.
— Ложиться в стационар не надо. Это пережиток прошлого, который связан исключительно со страхом юридической ответственности.
Для нас это уже рутина, но на самом деле большое достижение, — помочь человеку здесь и сейчас. Пациент пришел к врачу и ему тут же все полипы удалили. При большинстве полипэктомий риск осложнений, такой же как и при биопсии. Пациенту не надо госпитализироваться и проходить все инстанции и манипуляции (в большинстве своем совершенно лишние), как это принято в рамках системы ОМС, когда у пациента находят полип, потом берут биопсию, затем направляют к хирургу-проктологу. Человек идет в поликлинику, записывается на прием, ждет. Потом получает направление в стационар. Идет к терапевту, опять ждет приема. Затем записывается на ЭКГ, анализ крови, мочи, флюорографию, мазок на ковид и так далее. Потом встает в очередь на госпитализацию и, наконец, ложится в стационар. Лежит положенные койко-дни. Повторно проходит колоноскопию и наркоз, повторно ему делают гистологию уже удаленного полипа. Огромные деньги тратятся на то, чтобы удалить полип. Зачем? Если можно сразу – увидел и удалил. К сожалению, и это огромная проблема, в системе обязательного медицинского страхования не предполагается финансирование амбулаторной полипэктомии.
— Есть ли противопоказания для выполнения осмотра и лечения пациентов с помощью эндоскопов?
— Абсолютное противопоказание — это терминальное состояние больного. Что касается относительных противопоказаний… Я не могу вспомнить ни одного случая, чтобы мы кому-то отказали в процедуре, потому что это может быть опасно. У нас широкий арсенал аппаратуры и мы можем подбирать ее к конкретному пациенту с учетом всех его особенностей.

Диагноз по строению клетки — ближайшее будущее
— У вас супертехнологичная специальность, появились ли в последнее время новые методики, которые вас поразили?
— Мы работаем за пределами человеческого восприятия, оборудование позволяет нам увидеть больше, чем наши глаза. Эндоскопическая классификация — какой тип полипа и можно ли его удалить — основана на структуре желез ткани и микрососудистого капиллярного русла, которые человеческому глазу не видны. Сейчас уже есть эндоскопы, которые работают по принципу микроскопов. В России скоро должны появиться эндоскопические аппараты, которые увеличивают картинку тысячекратно. С их помощью мы сможем ставить диагнозы по строению клетки. По сути, это прижизненная микроскопия.
— Считается, что эндоскописты вторые после реаниматологов по риску заражения ковидом. Как вы работаете в условиях эпидемии COVID-19?
— Больше всего рискуют те врачи, кто проводит бронхоскопию. При колоноскопии и гастроскопии риски для персонала тоже есть, но они кратно ниже по сравнению с бронхоскопией. Но у нас в отделении уже все переболели ковидом, и все уже вакцинированы, при этом мы продолжаем соблюдать рекомендованный санитарно-эпидемиологический режим.
Отделение эндоскопии НМИЦ онкологии им. Н.Н. Петрова занимается диагностикой и лечением злокачественных новообразований и предопухолевых заболеваний органов желудочно-кишечного тракта, а также опухолевыми патологиями трахеи и бронхов. Ежегодно в отделении проводится 4000 диагностических эндоскопических исследований и около 1000 лечебных процедур. Это высокоспециализированное научно-клиническое подразделение центра. Отделение является базой кафедры эндоскопии Северо-Западного медицинского университета им. И.И. Мечникова и кафедры онкологии СПбГМУ им. акад. И.П. Павлова.
Что вам необходимо сделать
Если вы хотите узнать побольше о бесплатных возможностях ФБГУ НМИЦ онкологии им. Н.Н. Петрова Минздрава России, получить очную или заочную консультацию по диагностике и лечению, записаться на приём, ознакомьтесь с информацией на официальном сайте.
Если вы хотите общаться с нами через социальные сети, обратите внимание на аккаунты в ВКонтакте и Одноклассники.
Если вам понравилась статья:
- оставьте комментарий ниже;
- поделитесь в социальных сетях через удобные кнопки: