Содержание:
Головной мозг – центральный орган нервной системы человека. Он находится в полости черепа и отвечает за координацию и регуляцию всех жизненных функций. Иначе говоря, мозг человека осуществляет контроль над работоспособностью всего организма: воспринимает информацию от органов чувств, координирует движения, постоянно поддерживает работу жизненно важных органов, действия которых не зависят от человеческого мышления. О важности мозга для человека говорит высокая «цена» его повреждения. Поэтому любые болезни мозга – инсульты, опухоли, нарушения развития, нейродегенеративные и инфекционные заболевания – находятся в центре внимания медицины.
Что относят к опухолям головного мозга?
Опухоли головного мозга – это группа доброкачественных и злокачественных новообразований, развивающихся из клеточных элементов нервной системы (в частности, из клеток головного мозга) и других тканей (оболочек мозга, сосудов, соединительной ткани), находящихся в полости черепа.
Согласно статистическим данным, опухоли головного мозга встречаются нечасто. На первичные опухоли центральной нервной системы приходится около 2% всех опухолей человека, или, по данным CBTRUS (Central Brain Tumor Register of the United States), 21-22 случая на 100 тыс. населения. Более 50% от общего числа всех опухолей нервной системы составляют вторичные опухоли – метастазы (рака лёгких [50%], молочной железы [15%], меланомы [10%], почек [8%] и др.).
Известно, что существует два возрастных пика заболеваемости: в младенчестве и в возрастной группе 60-69 лет.
Симптомы опухоли головного мозга
При повреждении головного мозга опухолями определяются две группы клинических признаков: общемозговые и очаговые симптомы.
К общемозговым изменениям относятся:
- головная боль (постоянная, интенсивная, диффузная, трудно купируется нестероидными противовоспалительными препаратами, сопровождается тошнотой и рвотой);
- рвота (не зависит от приёма пищи; в большинстве случаев наступает на высоте головной боли);
- головокружение по характеру субъективного восприятия может быть зрительным (воспринимается как зрительное вращение или перемещение окружающей обстановки) и осязательным (воспринимается как тактильное ощущение вращения или движения предметов, с которыми больной соприкасается, и может сохраниться при закрытых глазах).
Очаговые симптомы зависят от локализации опухоли и характеризуются изменением определенных функций. К ним относят:
- снижение чувствительности в определённых участках тела (например, во всей верхней/нижней конечности);
- снижение мышечной силы в верхних/нижних конечностях;
- нарушение координации движений в виде фронтальной атаксии (расстройства стояния и ходьбы);
- нарушение обоняния;
- нарушения функции зрительных нервов;
- судорожные припадки;
- трудности в понимании обращённой речи или нечёткость собственной;
- психические нарушения (зрительные или слуховые галлюцинации, резкая смена настроения, агрессивность и т. д.);
- расстройство дыхания (поздний симптом, возникающий на терминальных стадиях).
Отдельно выделяют эндокринные нарушения (главным образом у пациентов с опухолями гипофиза, краниофарингиомами и др.)
Система классификации опухолей головного мозга
Принятая классификация опухолей головного мозга основывается на их локализации в определённом участке мозга и степени злокачественности, которая определяется по результатам гистологического исследования.
Первоначально все опухоли центральной нервной системы делятся на:
- первичные – опухоли, которые развились непосредственно из клеток головного мозга;
- вторичные – очаги, возникшие вследствие местного агрессивного роста, гематогенного и лимфогенного метастазирования злокачественных новообразований других органов или систем.
В основе современной классификации опухолей центральной нервной системы, предложенной ВОЗ, лежит гистологическое строение новообразования и молекулярно-биологические характеристики.
I. Глиомы, глионейрональные опухоли, нейрональные опухоли
- Диффузные глиомы, взрослый тип (астроцитома, олигодендроглиома, глиобластома и др.)
- Диффузные глиомы низкой степени злокачественности, детский тип (диффузная астроцитома, ангиоцентрическая глиома, диффузная глиома низкой степени злокачественности и др.)
- Диффузные глиомы высокой степени злокачественности, детский тип (диффузная срединная глиома, диффузная полушарная глиома, инфантильная полушарная глиома и др.)
- Ограниченные астроцитарные глиомы (пилоцитарная астроцитома, астроцитома высокой степени злокачественности, плеоморфная ксантоастроцитома , субэпендимальная гигантоклеточная астроцитома и др.)
- Глионейрональные и нейрональные опухоли (ганглиоглиома, дизэмбриопластическая нейроэпителиальная опухоль и др.)
II. Эпендимальные опухоли
- Супратенториальная эпендимома
- Миксопапиллярная эпендимома
- Субэпендимома (опухоли сосудистого сплетения, папиллома сосудистого сплетения, атипическая папиллома сосудистого сплетения, карцинома сосудистого сплетения)
III. Эмбриональные опухоли
- Медуллобластома
- Опухоли пинеальной области (пинеоцитома, опухоль паренхимы шишковидной железы промежуточной дифференцировки, пинеобластома)
- Опухоли черепных и спинальных нервов (шваннома, нейрофиброма, периневрома и др.)
IV. Менингиомы
V. Мезенхимальные, неменинготелиальные опухоли
- Опухоли мягких тканей (фибробластические и миофибробластические опухоли и др.)
- Сосудистые опухоли (гемангиомы и сосудистые мальформации, гемангиобластома)
- Опухоли из скелетной мускулатуры (рабдомиосаркома)
- Саркома Юинга
VI. Костно-хрящевые опухоли (хондрома, хондросаркома и др.)
VII. Меланоцитарные опухоли (диффузные менингеальные меланоцитарные новообразования, менингеальная меланоцитома и менингеальная меланома и др.)
VIII. Гематолимфоидные опухоли (Внутрисосудистая В-крупноклеточная лимфома, Т-клеточная и NK/T-клеточная лимфомы и др.)
IX. Гистиоцитарные опухоли (болезнь Эрдгейма-Честера, болезнь Розаи-Дорфмана, ювенильная ксантогранулема, Лангергансклеточный гистиоцитоз, гистиоцитарная саркома)
X. Герминогенно-клеточные опухоли (зрелая тератома, незрелая тератома и др.)
XI. Герминома
XII. Опухоли селлярной области (краниофарингиома, аденома гипофиза/ гипофизарная нейроэндокринная опухоль, гипофизарная бластома)
XIII. Метастатическое поражение ЦНС (метастазы в паренхиму головного и спинного мозга, оболочечное метастазирование)
Степень злокачественности опухоли устанавливается при выявлении под микроскопом одного из следующих признаков: ядерного атипизма (изменений в форме, размере и структуре ядер клеток), митозов (быстрого деления клеток), пролиферации эндотелия сосудов (увеличения количества клеток, выстилающих внутреннюю поверхность кровеносных сосудов) и некрозов (участков омертвевшей ткани в опухоли).
Выделяют 4 степени:
- Grade 1 — нет ни одного из вышеуказанных признаков; опухоль растёт медленно, редко распространяется на близлежащие ткани, имеет клетки, похожие на нормальные;
- Grade 2 — есть один из признаков (как правило, атипия ядер); опухоль растёт медленно, но может распространиться на близлежащие ткани и рецидивировать;
- Grade 3 — в опухоли отмечается множество митозов; опухоль растёт быстро, это может привести к распространению в близлежащие ткани; опухолевые клетки значительно отличаются от нормальных клеток;
- Grade 4 — выраженная пролиферация эндотелия сосудов и наличие некрозов; опухоль растет и распространяется очень быстро, клетки не похожи на нормальные.
Диагностика опухолей мозга
При подозрении на опухоль головного мозга назначается диагностическое обследование. По его результатам определяется тип опухоли (доброкачественная, злокачественная), ее происхождение, местоположение, размеры, форма, распространение и другие характеристики. Эти данные позволяют врачу подобрать оптимальную схему лечения.
Диагностика опухолей головного мозга включает:
- Методы визуализации
- МРТ головного мозга (в 3-х проекциях в стандартных режимах (Т1, Т2, FLAIR, Т1 + контраст) – золотой стандарт в диагностике опухолей головного мозга;
- КТ головного мозга с контрастированием или без контрастирования;
- ПЭТ по показаниям;
- Ангиография (особенно при сосудистых поражениях);
- Рентгенография костей черепа.
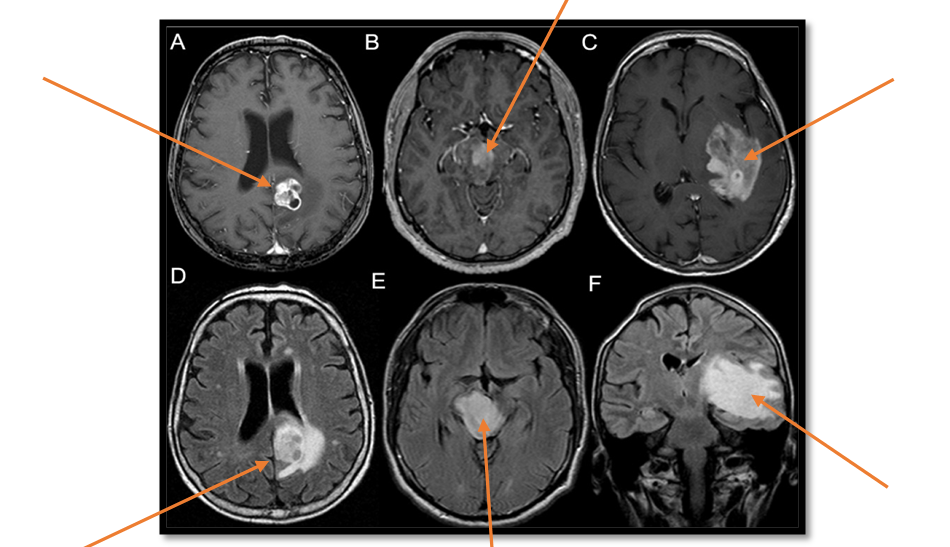
(Fiechter M., Hewer E., Knecht U., Oertel M.F. Adult Anaplastic Pilocytic Astrocytoma − A Diagnostic Challenge? A Case Series and Literature Review – 2016.)
- Лабораторные исследования
- Клинический анализ крови;
- Развёрнутый биохимический анализ крови;
- Коагулограмма;
- Анализ спинномозговой жидкости, цитологическое исследование;
- Гормональный профиль при доброкачественных заболеваниях гипофиза и др.
- Функциональные исследования
- Эхоэнцефалография;
- Электроэнцефалография.
- Цитологическое и (или) гистологическое исследование.
Пациентам с опухолями головного мозга настоятельно рекомендована морфологическая и иммуногистохимическая верификация опухоли для подтверждения диагноза.
Какие специалисты принимают участие в диагностике и определении тактики лечения опухолей головного мозга?
Любой онкологический процесс всегда подразумевает мультидисциплинарный подход. В постановке диагноза, а также в определении тактики лечения могут помочь:
- Нейрохирург;
- Невролог;
- Онколог;
- Офтальмолог (когда имеются жалобы на ухудшение зрения, двоение в глазах, головокружение и др.);
- Эндокринолог (когда при гормональноактивной опухоли (аденома гипофиза) имеются гормональные нарушения).
Возможные методы лечения опухолей головного мозга
Основными целями при лечении опухолей являются: достижение полной или частичной регрессии опухолевого процесса или его стабилизация, ликвидация тяжелой сопутствующей симптоматики.
- Хирургическое лечение
- В большинстве случаев хирургия является первичным методом лечения, применяемым для максимально возможного уменьшения объема опухоли. Это способствует снижению внутричерепного давления, уменьшению неврологических нарушений и получению достаточного объема морфологического материала для определения диагноза.
- Операции всегда проводятся в специализированных нейрохирургических стационарах с высоким уровнем экспертизы в области нейроонкологии. Основным принципом данного подхода является стремление к максимально полному удалению новообразования.
- Однако возможности хирургического вмешательства могут быть ограничены в зависимости от локализации опухоли и характера ее инфильтративного роста в области жизненно важных отделов мозга, таких как ствол, гипоталамус и подкорковые узлы и т.п. В случаях, когда полное удаление опухоли невозможно, применяются паллиативные операции, направленные на снижение внутричерепного давления.
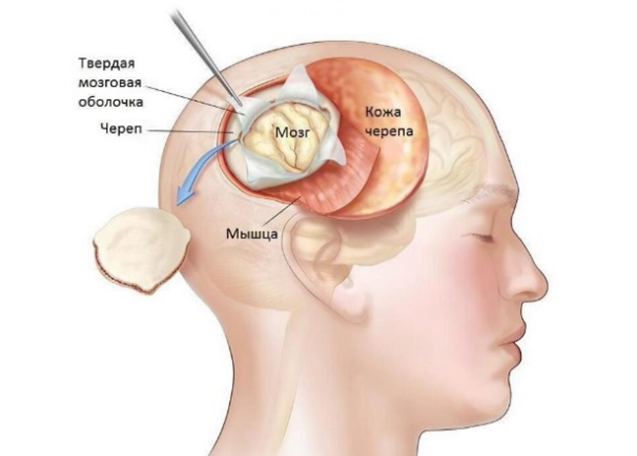
(Схематичное изображение доступа к опухоли посредством трепанации черепа при оперативном вмешательстве)
Хирургическое лечение может выполняться в объёме:
- тотального удаления опухоли;
- субтотального удаления опухоли;
- резекции опухоли;
- трепанации черепа с взятием биопсии.
- Лучевая терапия
- Дистанционная лучевая терапия при опухолях головного мозга используется как самостоятельный метод либо после хирургического удаления/биопсии опухоли, при возникновении рецидива/продолженного роста опухоли.
- Проводится в конвенциальном (стандартном) или конформном режиме облучения, непрерывным или расщеплённым курсом.
- Оптимальной методикой является применение конформных техник облучения, что позволяет осуществить максимально безопасное подведение дозы на область опухоли с минимально возможной лучевой нагрузкой на здоровые ткани. При планировании облучения пациентов с опухолями головного мозга проводят разметку с помощью мультиспиральной КТ, при возможности формируют индивидуальное фиксирующее устройство – термопластическую маску.
- Дистанционная лучевая терапия назначается при наличии морфологически подтвержденной злокачественной опухоли, а также диагноза, поставленного на основе клинико-лабораторных и инструментальных исследований, в первую очередь учитывающих результаты КТ, МРТ и ПЭТ.
- Кроме того, лучевое лечение проводится при доброкачественных опухолях головного и спинного мозга: аденомах гипофиза, опухолей из остатков гипофизарного хода, герминогенных опухолях, опухолях мозговых оболочек, опухолях паренхимы шишковидной железы, опухолях врастающих в полость черепа и позвоночный канал.
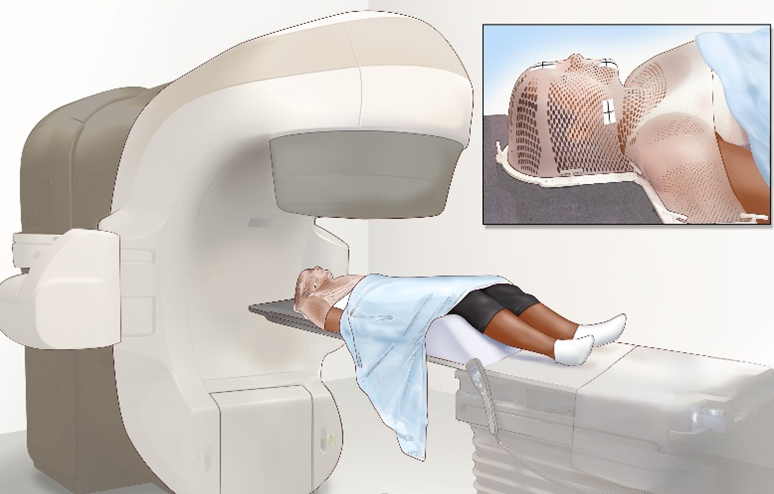
Схематичное изображение аппарата мультиспиральной КТ и индивидуального фиксирующего устройства (термопластическая маска)
- Химиотерапия
- Назначается только при злокачественных опухолях головного мозга перед операцией, после неё, а также в тех случаях, когда опухоль нельзя удалить.
- Путь введения выбирается с учётом возможности достижения максимальной концентрации лекарства в тканях опухоли (таблетированные формы, внутривенные инъекции и др.).
- Следует иметь в виду, что наиболее клинически значимым побочным эффектом химиотерапии является гематологическая токсичность со снижением числа лейкоцитов, нейтрофилов, тромбоцитов, гемоглобина.
- Использование химиотерапии должно осуществляться под наблюдением специалиста с обязательным регулярным исследованием показателей крови (стандарт).
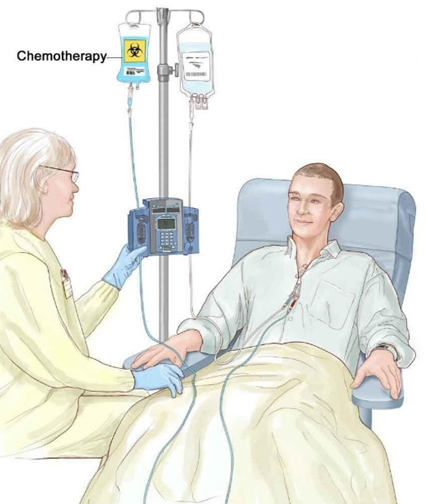
(Схематичное изображение процедуры внутривенной инъекции химиопрепаратами)
- Методика одновременной химио- и лучевой терапии
- Назначается в основном при злокачественных глиомах головного мозга Grade 3-Grade Методика лучевой терапии проводится по вышеуказанной схеме в конвенциальном (стандартном) или конформном режиме облучения, непрерывным или расщепленным курсом на фоне монохимиотерапии темозолмидом.
«Что дальше?»: маршрутизация пациента после полученного лечения
После пройденного лечения пациенту необходимо наблюдаться у онколога и нейрохирурга по месту жительства: осмотр 1 раз/ в квартал (первые 2 года), далее – 1 раз/ в 6 месяцев (в течение следующих 2-х лет), далее — 1 раз/ в год с учётом полученных результатов по данным МРТ или КТ.
Инструментальное наблюдение: МРТ или КТ – через 1-2 месяца после окончания лечения; через 6 месяцев после последней явки на контрольный осмотр; в последующем – 1 раз в 6-9 месяцев.
Прогноз
Чтобы определить прогноз, необходимо учесть гистологический тип опухоли, её локализацию, степень злокачественности, возраст пациента, срок начала лечения (ранние/поздние стадии) и многие другие факторы.
При доброкачественных опухолях часто получается добиться полного излечения.
Продолжительность жизни или срок от окончания терапии до возобновления продолженного роста, которое потребует оперативного лечения, превышает 5 лет.
В случае низкой степени злокачественности опухоли пациенты живут 7-15 и более лет.
При высоких степенях злокачественности опухоли медиана выживаемости 14 месяцев, однако все зависит от большого количества факторов и все чаще пациенты переходят за этот срок.
Продолжительность жизни зависит и от начала лечения, возможности провести весь необходимый комплекс терапевтических процедур. Если лечение начато на ранних стадиях с применением инновационных методик оперативных вмешательств, лучевой и химиотерапии, пятилетняя выживаемость составляет около 80%. В остальных случаях прогноз не превышает 20-30%.
В качестве конкретных примерах рассмотрим:
- Глиобластому – одну из наиболее распространённых первичных злокачественных опухолей с крайне неблагоприятным прогнозом. Несмотря на совершенствование методов диагностики и хирургического лечения, химио- и радиотерапии, средняя выживаемость пациентов с этим диагнозом составляет около 15 месяцев.
- Менингиому – наиболее распространена среди первичных доброкачественных опухолей. Между появлением опухоли и развитием первых симптомов может пройти достаточно длительный период длиной в несколько лет.
|
|
|
Список литературы
- Ассоциация онкологов России. Первичные опухоли центральной нервной системы: клинические рекомендации. – М., 2020. – 56с.;
- Измайлов Т.Р., Паньшин Г.А., Даценко П.В. Опухоли головного мозга. Общие принципы современной диагностики и лечения. 2010;
- Клинический протокол «Опухоли головного мозга и других отделов центральной нервной системы» (Клинические протоколы МЗ РК — 2012 (Приказы №883, №165));
- Практические рекомендации по лекарственному лечению опухолей центральной нервной системы (RUSSCO). М., 2014;
- Практические рекомендации по лечению злокачественных опухолей Российского общества клинической онкологии (RUSSCO). М., 2017;
- Трофимова Т.Н. Нейрорадиология: Оценка эффективности хирургии и комбинированной терапии глиом. Практическая онкология, Т. 17, №1, 2016;
- Chang, C.H. Comparison of postoperative radiotherapy and combined postoperative radiotherapy and chemotherapy in the multidisciplinary management of malignant gliomas / C.H. Chang [et al.] // Cancer. — 1983. — Vol. 52. — P. 997—1007;
- NCCN Clinical Practice Guidelines in Oncology ((NCCN Guidelines®). Central Nervous System Cancers. Version 3.2019;
- Ostrom Q. T., Cioffi G., Waite K. et al. CBTRUS Statistical Report: Primary Brain and Other Central Nervous System Tumors Diagnosed in the United States in 2014–2018 // Neuro Oncol. — 2021. — № 12;
- Van den Bent M. J., Geurts M., French P. J. et al. Primary brain tumours in adults // Lancet. — 2023. — № 10412. — Р. 1564–1579.
Что вам необходимо сделать
Если вы хотите узнать побольше о бесплатных возможностях ФБГУ НМИЦ онкологии им. Н.Н. Петрова Минздрава России, получить очную или заочную консультацию по диагностике и лечению, записаться на приём, ознакомьтесь с информацией на официальном сайте.
Если вы хотите общаться с нами через социальные сети, обратите внимание на аккаунты в ВКонтакте и Одноклассники.
Если вам понравилась статья:
- оставьте комментарий ниже;
- поделитесь в социальных сетях через удобные кнопки:
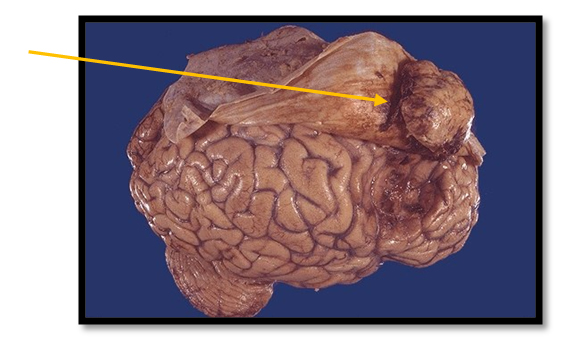 Менингиома
Менингиома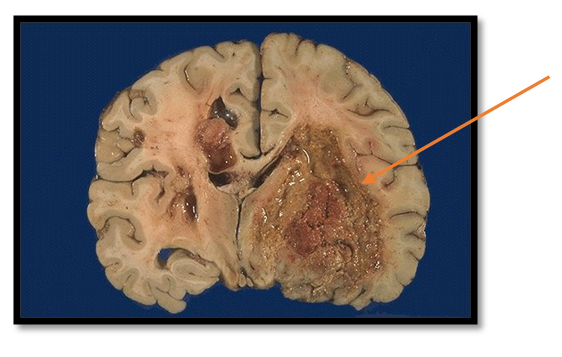 Глиобластома
Глиобластома 





