Содержание:
К таким опухолям относятся злокачественные и доброкачественные образования, формирующиеся из первичных половых клеток. В период формирования и развития человеческого эмбриона эти клетки перемещаются, поэтому герминогенные образования могут формироваться и вне гонад (органов, выделяющих половые клетки): в головном мозге, забрюшинной, крестцово-копчиковой зоне, средостении и других областях.
Распространенность
На частоту встречаемости таких новообразований влияет возраст пациента:
- до 15 лет – 2-4%;
- в подростковом возрасте (15-19 лет) – около 14%.
Для детского возраста существует два периода, когда заболеваемость находится на пике:
- Первый – до 2-х лет, девочки болеют чаще мальчиков (74%). В этот период в большинстве случаев новообразования локализуются в крестцово-копчиковой зоне.
- Второй немного различается для девочек и мальчиков. Этот пик приходится на подростковый возраст: 11-14 лет для мальчиков и 8-12 для девочек. В основном опухоли обнаруживаются в гонадах.
В последние годы большинство исследователей говорят о росте числа случаев обнаружения герминогенных образований. Особенно ярко эта тенденция прослеживается у мужской части населения, с локализацией опухолей в яичках. У мужчин за последние годы заболеваемость возросла с 2 до 4,4 на 100 000 человек.
Частая причина возникновения герминогенных опухолей злокачественного характера – различные генетические аномалии, например, синдром Klinefelter либо атаксия-телеангиоэктазия, чистая и смешанная дисгенезия гонад, крипторхизм, гермафродитизм и т. д.
Гистологическая классификация
- Герминома (если локализуется в яичке – семинома, в яичнике – дисгерминома, в других анатомических зонах – герминома).
- Тератома:
- зрелая;
- незрелая – различается по степеням незрелости:
- первой степени;
- второй;
- третьей.
- Эмбриональная карцинома.
- Новообразование желточного мешка.
- Хориокарцинома.
- Гонадобластома.
- Герминогенные новообразования смешанного типа.
Клиническая картина
Клиническая картина данного заболевания характеризуется многообразием. И в первую очередь она определяется тем, где расположена опухоль. Наиболее частые локализации:
- 27% – в области копчика;
- 26% – в яичниках;
- 18% – в яичках;
- 15% – в головном мозге.
В гораздо более редких случаях такие опухоли диагностируются в средостении, забрюшинном пространстве, желудке, на шее (то есть в носоглотке), в мочевом пузыре, печени, во влагалище.

Рисунок 1. Варианты расположения герминогенных образований у детей.
Яичко
Первичные образования в яичках (они называются тестикулярные) в детском возрасте диагностируются редко. Чаще всего их обнаруживают у детей в возрасте до 2-х лет, при этом 25% – уже при рождении.
а)

б)
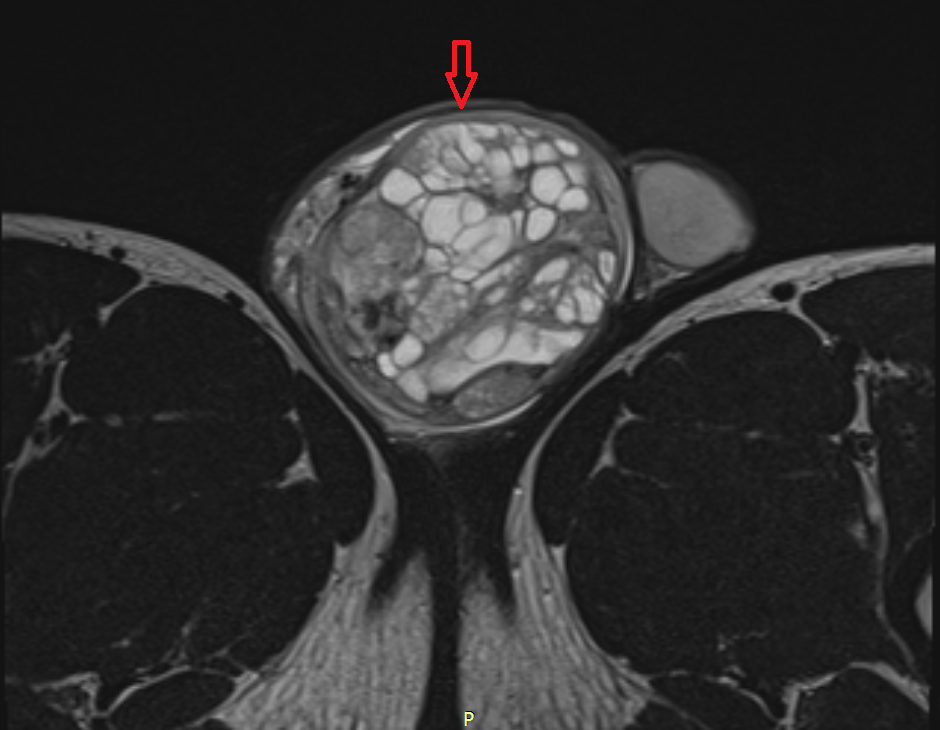
Рисунок 2. – семинома яичка: а — макропрепарат, б — МРТ.
По гистологической (то есть тканевой) структуре это наиболее часто новообразования желточного мешка либо доброкачественные тератомы.
Второй пик возникновения опухолей яичка – пубертат. В этот период растет частота заболеваемости злокачественными тератомами. Семиномы встречаются у детей крайне редко.
Припухлость яичка, которая быстро увеличивается и не причиняет ребенку боли, чаще всего обнаруживается родителями. 10% таких новообразований сочетается с «водянкой яичка» (мед. «гидроцеле») и другими врожденными патологиями, особенно мочевыводящей системы.
При осмотре видно плотное новообразование, бугристое, без признаков воспаления. Диагноз опухоли до операции подтверждает повышенный уровень альфа-фетопротеина (АФП).
Новообразование при этом содержит элементы желточного мешка.
Симптоматика метастазов в парааортальных лимфоузлах – боль в пояснице.
Яичники
Овариальные (расположенные в яичниках, яичниковые) опухоли наиболее часто проявляются болью в животе. При осмотре пальпируется опухоль в малом тазу, часто – в брюшной полости. Также за счет асцита (скопления в брюшной полости жидкости) увеличен живот. Нередко у девочек с таким диагнозом бывает лихорадка.
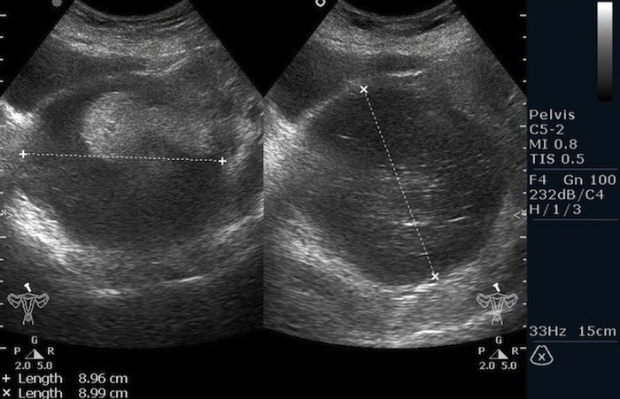
Самая часто диагностируемая герминогенная опухоль – это дисгерминома. Преимущественно ее обнаруживают во второй декаде жизни. У маленьких девочек встречается редко. Такое заболевания сравнительно быстро распространяется, поражая брюшину и второй яичник. Обычно новообразования односторонние, имеют большие размеры. В связи с этим частое явление – разрыв капсулы новообразования.
а)
б)
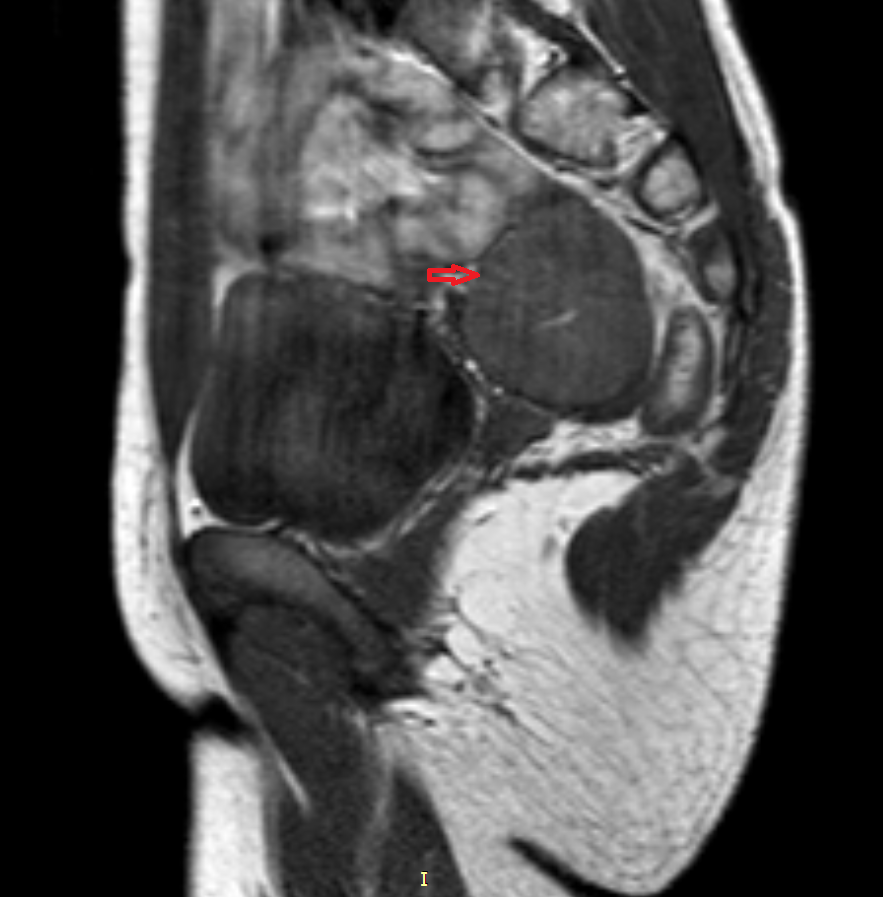
Рисунок 3. – тератома яичника а –УЗИ, б — МРТ.
Злокачественные тератомы обычно проявляются неспецифической клинической картиной, которая связана с наличием опухоли:
- увеличенный объем живота;
- боль;
- нарушение менструального цикла (наблюдается не всегда).
Крестцово-копчиковая зона
По частоте выявления это третья зона расположения герминогенных опухолей. В 75% случаев диагностируется до 2-х месяцев, почти всегда это доброкачественная, зрелая тератома. Новообразования у таких больных выявляются в промежности или области ягодиц. Наиболее часто опухоли характеризуются большими размерами. Иногда новообразования выявляются в старшем возрасте и распространены внутри брюшины. В таких случаях по результатам гистологии выявляется злокачественная природа, часто с элементами новообразования желточного мешка.
Опухоли в крестцово-копчиковой зоне часто приводят к трудностям с актом дефекации и мочеиспускания (дизурические расстройства).
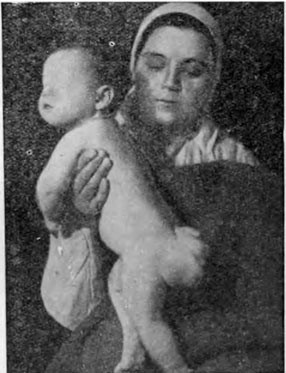
Рисунок 4. Крестцово-копчиковая тератома у ребенка.
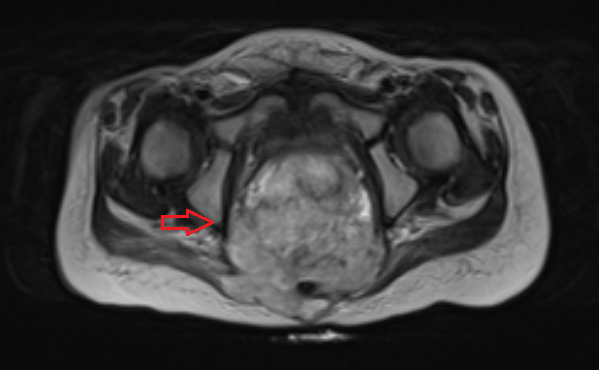
Рисунок 5. Крестцово-копчиковая тератома у ребенка 2-х лет (МРТ).
Средостение
В средостении в большинстве случаев присутствуют крупные опухоли, но при этом синдром сдавления верхней полой вены диагностируется редко.
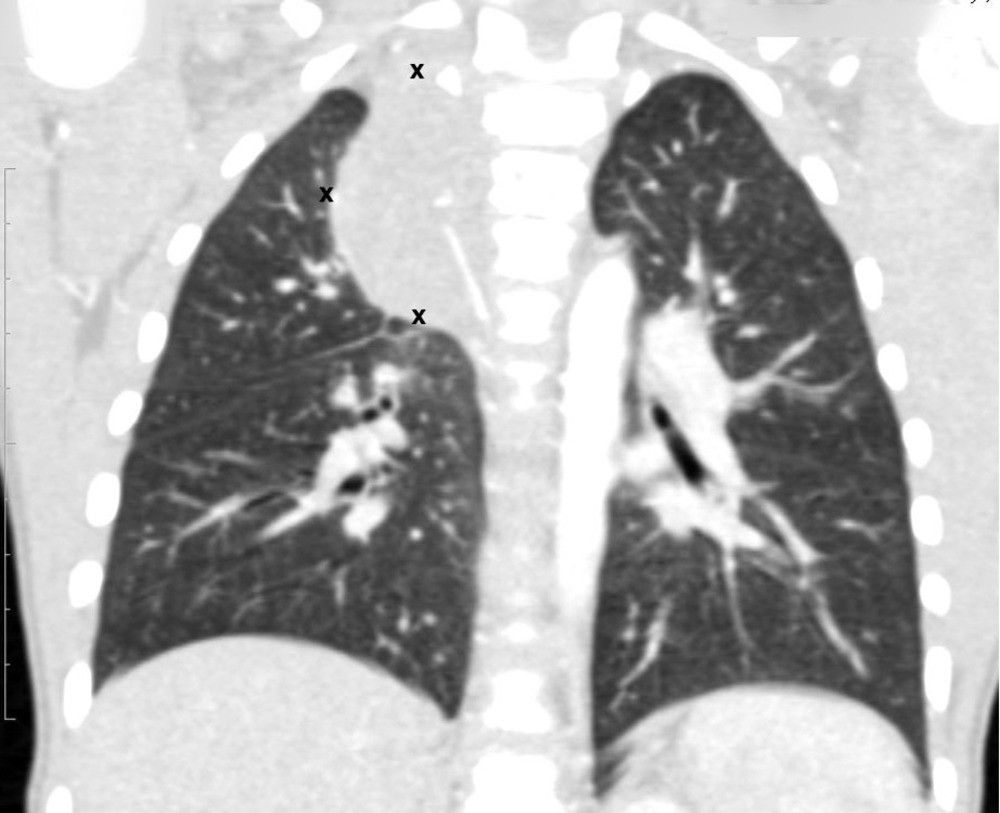
Рисунок 6. — КТ органов грудной клетки – семинома средостения.
Гистологическая картина новообразования в основном смешанного происхождения, имеет тератоидный компонент и клетки, которые характерны для новообразования желточного мешка.
Головной мозг
Герминогенные новообразования в данной области – это примерно 2-4% от всех внутричерепных (интракраниальных). Патология в 75% случаев диагностируется у мальчиков, за исключением турецкого седла, где новообразования в основном локализуются у девочек.
Герминомы формируют инфильтрирующие опухоли больших размеров, часто являющиеся источниками субарахноидальных (между мягкой и паутинной оболочками мозга) и вентрикулярных (желудочковых) метастаз.
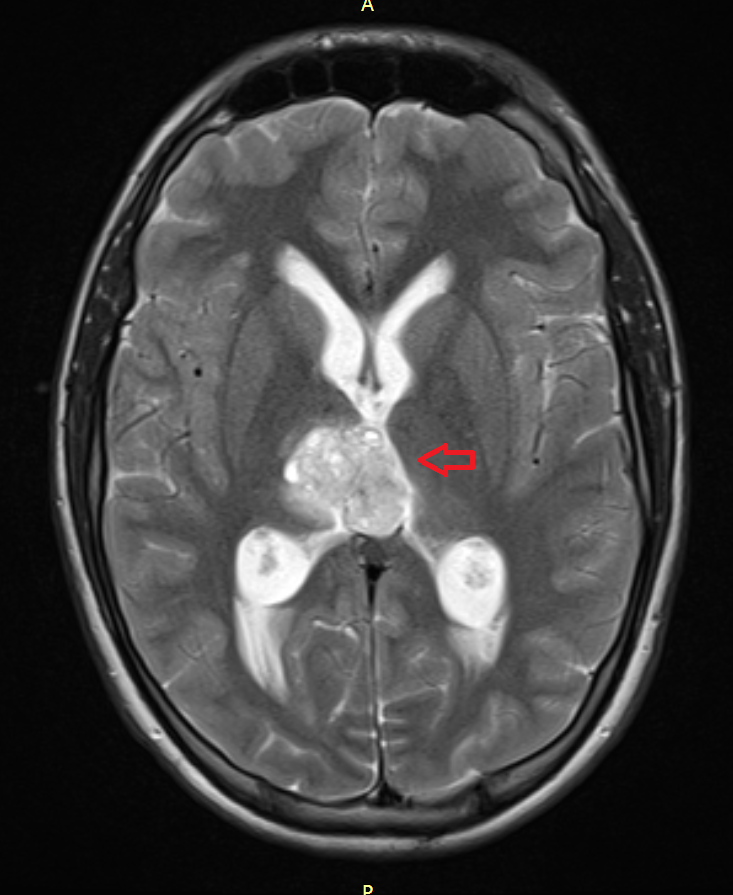
Рисунок 7. – Герминома головного мозга.
Влагалище
Почти всегда это новообразования желточного мешка. Все описанные в медицине случаи обнаруживались в возрасте до 2-х лет. Такие опухоли обычно имеют симптомы в виде кровянистых выделений и кровотечений из влагалища.
Опухоль имеет вид полиповидных масс, исходит из задней и боковых стенок влагалища.
Герминогенные новообразования выделяют АФП, а также хорионический гонадотропин (ХГ). Способность секретировать эти вещества выражается по-разному, в зависимости от морфологии опухоли.
В норме АФП выделяется клетками желточного мешка и печени эмбриона и является его важным сывороточным белком. Когда плод переходит на более поздние этапы развития выработка АФП переключается на выработку альбумина. Поэтому у новорожденных АФП определяется в сыворотке крови в очень высоких концентрациях, постепенно снижающихся и к 1-му году достигающих нормальных для взрослого человека значений. АФП имеет период полураспада – 4-5 суток.
ХГ в норме вырабатывается синцитиотрофобластами плаценты. Герминогенные новообразования продуцируют его трофобластическими структурами, а также гигантскими клетками синцитиотрофобласта. Интактный сывороточный ХГ имеет полупериод жизни – 24-36 часов.
Высокоспецифичный метод определения ХГ и АФП у детей значительно повышает качество диагностики, так как его эффективность приближается к 100%. Маркеры опухоли определяют на этапе дифференциальной диагностики, после хирургического вмешательства и перед каждым курсом химиотерапии. Полноценное обследование невозможно без определения маркеров в динамике.
Еще одним маркером любых герминогенных опухолей является лактатдегидрогиназа (ЛДГ). Однако активность этого показателя менее специфична, чем уровни ХГ и АФП. Активность ЛДГ на поздних стадиях развития несеминомных новообразований повышена у 50-60% пациентов, на поздних стадиях развития семиномы – у 80%.
Диагностика
Процесс диагностики включает несколько этапов:
- Сбор и оценка анамнеза, а также других имеющихся у пациента болезней и патологий.
- Общий осмотр.
- Генетическая диагностика.
- Рентгенография органов грудной клетки (данное обследование обязательно, потому что оно дает возможность подтвердить диагноз при первичных новообразованиях средостения и наличии метастазов в легких).
- УЗИ. «Ультразвук» нужен для того, чтобы выявить первичный очаг как гонадной (в половых органах), так и внегонадной герминогенной опухоли. Его также проводят в ходе терапии, чтобы оценить ее эффективность.
- КТ (расшифровка: компьютерная томография), МРТ (расшифровка: магнитно-резонансная томография), ПЭТ-КТ (расшифровка: позитронно-эмиссионная томография, совмещенная с КТ). Эти обследования необходимы, чтобы рассмотреть структуры организма послойно и визуализировать опухоль. Они показывают, как сильно распространен патологический опухолевый процесс на находящиеся рядом ткани и органы, есть ли поражение костей. КТ – это самый чувствительный метод для обнаружения метастазов в легких. Проведение МРТ и КТ головного мозга необходимо, чтобы обнаружить и визуализировать герминогенные новообразования эпифиза.
- Анализы мочи и крови, необходимые для оценки функционального состояния органов (в частности почек, печени), а также свертывающей системы крови (мед. – гемостаз).
- Определение в крови наличия маркеров герминогенного новообразования – АФП и ХГ. В ряде случаев нужно также проверить ЛДГ. Уровень содержания в крови этих веществ также дает возможность оценить, эффективна ли терапия, которая проводилась пациенту. В связи с этим уровень ХГ и АФП определяют и до хирургического вмешательства и химиотерапии, и после них. Если уровень опухолевых маркеров снижается недостаточно быстро, это может говорить о невосприимчивости опухоли к лечению.
- Сцинтиграфия (радиоизотопное сканирование костных структур всего скелета).
- Биопсия. Представляет собой забор биоматериала для дальнейшей диагностики в лаборатории. В итоге получают морфологическое подтверждение того, что присутствует опухоль именно из герминогенных клеток, – это решающее слово в постановке диагноза.
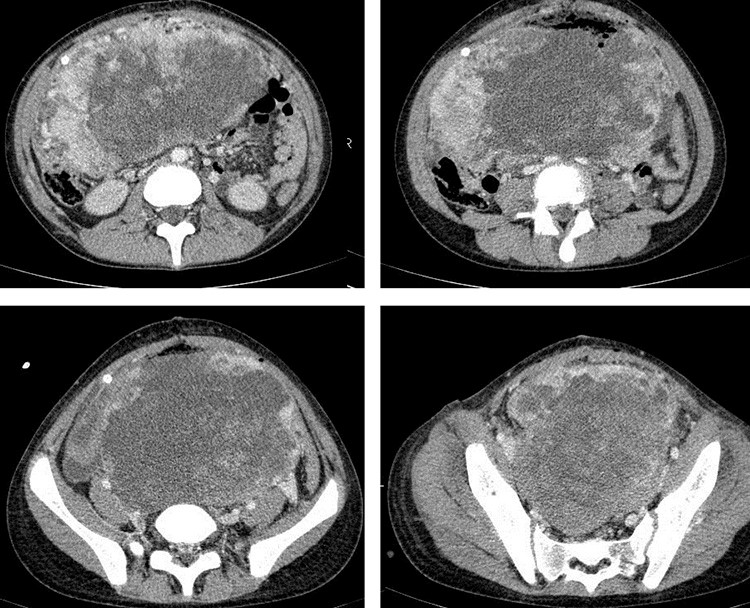
Рисунок 8. КТ органов брюшной полости – на снимках вы можете увидеть опухоль яичника.
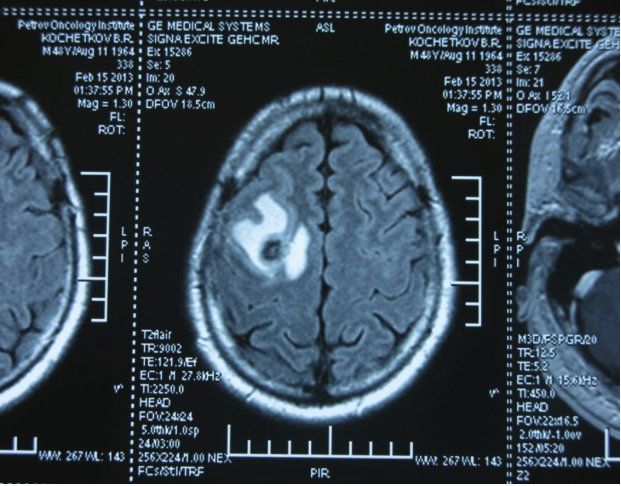
Рисунок 9. – метастаз в головной мозг при герминогенной опухоли.
Лечение
Детям проводится операция по удалению опухоли и химиотерапия. Очередность действий зависит от расположения и распространенности процесса. Обычно если поражены гонады, то нужно в первую очередь удалять опухоль, а химиотерапию проводить после операции. Если КТ/МРТ показали четкую инфильтрацию (прорастание) в окружающие ткани либо наличие метастазов в лимфоузлах, легких, печени и других органах, то сначала проводят первичную химиотерапию после определения опухолевых маркеров и инструментальной визуализации.
Показания к химиотерапии и количество курсов определяются тем, насколько распространен процесс, каков уровень онкомаркеров в крови, а также характером проведенной операции.
Стандартные препараты химиотерапии – это этопозид, блеомицин, цисплатин. При наличии обширного поражения легких, дыхательной недостаточности любой степени для того, чтобы не допустить блеомициновой токсичности в легких, в качестве альтернативы могут быть проведены другие схемы лечения.
Необходимо отдельно сказать о том, что при проведении пациенту системной лекарственной терапии нужно строго соблюдать временные рамки – очередной цикл проводится на 22-й день.
При проведении химиотерапии необходимо регулярно оценивать ее эффективность. Для этого каждые 2 цикла и после ее завершения проводится КТ тех областей, которые изначально были поражены опухолями. Также перед каждым циклом проверяется уровень онкомаркеров в крови. Если на фоне терапии или после ее окончания уровень онкомаркеров растет либо замедляется его снижение, то это говорит о том, что опухолевый процесс активен и нужно проводить вторую линию химиотерапии.
Лучевая терапия показана чаще при локализации процесса в головном мозге. Она позволяет точно, локально воздействовать на опухоли.
Прогноз
Процент общей выживаемости при герминогенных новообразованиях:
- I стадия – 95%
- II стадия – 80%
- III стадия – 70%
- IV стадия – 55%.
Прогностическими факторами являются:
- уровень онкомаркеров;
- гистологическое строение опухоли;
- распространенность процесса.
Неблагоприятные факторы – это большие размеры новообразования, поздняя диагностика, разрыв опухоли, устойчивость к химиотерапии (невосприимчивость лекарственного лечения), рецидив заболевания.
Что вам необходимо сделать
Если вы хотите узнать побольше о бесплатных возможностях ФБГУ НМИЦ онкологии им. Н.Н. Петрова Минздрава России, получить очную или заочную консультацию по диагностике и лечению, записаться на приём, ознакомьтесь с информацией на официальном сайте.
Если вы хотите общаться с нами через социальные сети, обратите внимание на аккаунты в ВКонтакте и Одноклассники.
Если вам понравилась статья:
- оставьте комментарий ниже;
- поделитесь в социальных сетях через удобные кнопки: