Содержание:
Уважаемые пациенты, мы подготовили для вас памятку, в которой подробно рассказали об осложнениях, которые могут возникнуть при прохождении химиолучевой терапии рака головы и шеи, о мерах их профилактики и лечения. Эта информация пригодится вам на всех этапах лечения и поможет пройти этот путь эффективно, комфортно и осознанно.
Что такое химиолучевая терапия?
Химиолучевая терапия — комбинированный метод лечения, при котором используется химиотерапевтиче-ский препарат (цитостатик), увеличивающий чувстви-тельность опухолевых клеток к лучевой терапии. Это позволяет провести лучевую терапию, когда клетки к ней наиболее чувствительны — в процессе их деления, а в фазе покоя они обычно более устойчивы. Химиотерапия воздействует не только на первичный опухолевый очаг, но и на возможные регионарные и отдаленные метастазы, то есть оказывает системный противоопухолевый эффект. Это делает химиолучевую терапию эффективным методом.
В лечении рака головы и шеи химиолучевая терапия играет важную роль. Часто она становится единственным методом лечения, когда операция невозможна:
- при врастании опухоли в кости черепа или позвоночника, в крупные сосудисто-нервные структуры,
- когда размеры опухоли более 4 см и возможно зна — чительное ухудшение качества жизни пациента после операции.
Также этот метод применяется в качестве послеопе-рационного лечения.
Химиолучевая терапия убивает раковые клетки или замедляет их рост, но может воздействовать и на соседние здоровые клетки. Повреждение здоровых клеток может вызвать побочные эффекты.
Что такое лучевая терапия?
Лучевая терапия — метод лечения, при котором используются высокие дозы излучения для уничтожения раковых клеток и уменьшения размеров опухоли. Он широко используется для лечения злокачественных опухолей головы и шеи.
Излучение приводит к разрушению генетического материала, который контролирует рост и деление клеток. Лучевая терапия не убивает раковые клетки сразу. Они продолжают умирать в течение недель и месяцев после её окончания.
Как проводится лучевая терапия?
Лучевая терапия обычно проводится с использо-ванием линейного ускорителя — аппарата, который направляет высокоэнергетическое излучение в тело. Когда пациент лежит на столе, линейный ускоритель перемещается вокруг него, направляя излучение под разными углами.
Обычно лучевая терапия проводится амбулаторно пять дней в неделю в течение определенного периода времени. Длительность каждого сеанса составляет примерно от 10 до 30 минут. В большинстве случаев лечение продолжается несколько недель, чтобы здоровые клетки могли восстановиться между сеансами.
Виды побочных эффектов
- Ранние побочные эффекты возникают во время или вскоре после лечения. Они, как правило, краткосрочные, легкие и поддаются лечению. Обычно они исчезают в течение нескольких недель после окончания терапии. Наиболее распространенные из них — слабость, изменения кожи, выпадение волос, стоматит или мукозит, отеки в области шеи, голеней и стоп, изменение или отсутствие вкуса.
- Поздние побочные эффекты могут проявиться через месяцы или даже годы. Риск поздних побочных эффектов зависит от дозы облучения. Тщательное планирование лечения может помочь избежать серьезных долгосрочных побочных эффектов.
Почему лучевая терапия вызывает побочные эффекты?
При данном виде лечения используются высокие дозы излучения для уничтожения опухолевых клеток. Побочные эффекты возникают из-за повреждения здоровых клеток и тканей вблизи области лечения.
Как правило, побочные эффекты лучевой терапии становятся очевидными примерно через две недели курса лечения, когда могут возникнуть боль в горле, потеря вку-совых ощущений, сухость во рту и сухость кожи.
 Таргетная терапия опухолей головы и шеи
Таргетная терапия опухолей головы и шеи
При лечении опухолей головы и шеи некоторым пациентам помимо химиотерапии назначается тар- гетный препарат — Цетуксимаб. Таргетная терапия (от английского слова «target», обозначающего «цель» или «мишень») — вид лечения, в основе которого лежит воздействие лекарственного препарата на определенные молекулы, участвующие в канцерогенезе, что минимизирует возможные побочные эффекты. В то время как химиотерапия не обладает специфичностью и воздействует на быстро делящиеся клетки — как опухолевые, так и здоровые (волосяные фолликулы, клетки слизистой оболочки кишечника и ротовой полости, костный мозг).
Химиотерапия опухолей головы и шеи
Осложнения химотерапии различаются выраженностью побочных эффектов:
- степень — общее состояние пациента нарушается незначительно. Отклонение лабораторных показателей крови несущественное.
- степень — побочные эффекты требуют обязательного лечения, так как влияют на общее состояние и на возможность проведения дальнейшего лечения.
- степень — характеризуется значительным отклонением лабораторных показателей крови, существенным нарушением общего состояния, выраженными побочными эффектами, которые необходимо обязательно корректировать. В таком случае производится снижение дозы химиопрепаратов или отсрочка следующего цикла химиотерапии.
Осложнения химиотерапии в зависимости от сроков возникновения:
- Непосредственные — развиваются в первые часы после введения противоопухолевого препарата (кожная токсичность, тошнота, рвота).
- Ближайшие — появляются к концу лечения, проявляются угнетением образования клеток крови в костном мозге, снижением иммунитета, неврологическими нарушениями.
- Отсроченные — появляются в течение первых 6 недель после окончания химиотерапии.
- Отдаленные — развиваются после 6 недель от окончания химиотерапии.
Осложнения со стороны кожи
Кожная токсичность и лучевые кожные реакции
Кожная токсичность проявляется в виде красных пятен или сыпи, возможны потемнения, зуд, болезненность в области пораженных участков и повышение температуры тела.
Нередко могут появиться изъязвления, часто — с кровотечением и присоединением инфекции, потому что микроорганизмам легко проникнуть через раны и вызвать инфекционный процесс.
Химиотерапия может активировать токсическое воздействие лучевой терапии на кожу и способствовать развитию поздних повреждений, плохо поддающихся лечению.
Повреждения кожи в зоне облучения появляются примерно на 10-14 день после начала лучевой терапии. Сначала возникает легкое покраснение, область облучения становится чувствительной и кожа становится теплее. Это ощущение похоже на солнечный ожог. Такое состояние называется эритемой. В середине лучевой терапии кожа может стать сухой, начать шелушиться, прикосновения могут стать болезненными, могут возникнуть припухлость и зуд. Эти симптомы начинают пропадать после лучевой терапии. В тяжелых случаях появляется изъязвление кожи: могут появиться раны и водянистые выделения из них.
Изменения кожи после лучевой терапии обычно исчезают через несколько недель после окончания лечения. Если повреждение кожи становится серьезной проблемой, то врач может изменить план лечения.
Рекомендации по профилактике поражений кожи:
- Очищение кожи:
- принимайте ванну или душ каждый день,
- избегайте сильно горячей или очень холодной воды,
- применяйте мыло или гель для душа без ароматиза — торов и спирта,
- не используйте щетки, скрабы,
- не трите и не царапайте кожу при мытье и сушке,
- используйте мягкие чистые полотенца.
- Увлажнение кожи:
- используйте кремы на основе воды и без запаха,
- увлажняющий крем наносите 2 раза в день,
- перед облучением кожа должна быть чистой и сухой,
- не сдирайте шелушащуюся кожу и избегайте ее повреждения,
- на область лучевых ожогов можно наносить крем Пантенол. Средство увлажняет, лечит повреждения, стимулирует регенерацию.
- Защита от солнца:
- избегайте прямых солнечных лучей (нельзя загорать),
- на улице носите одежду, прикрывающую место облучения, и головные уборы, используйте солнцезащитный крем SPF 30.
- Одежда:
- носите свободную и мягкую хлопчатую одежду,
- откажитесь от одежды из синтетического и не пропускающего воздух материала.
- Дополнительные советы:
- соблюдайте питьевой режим для предотвращения сухости кожи,
- избегайте использования средств, содержащих спирт (парфюм, туалетная вода),
- не трите, не царапайте и не чешите область облучения.

Кожная токсичность на фоне применения таргетной терапии
Таргетная терапия (от английского слова «target», обозначающего «цель» или «мишень») — это вид лекарственного лечения, заключающийся в воздействии только на клетки опухоли без повреждения здоровых клеток организма.
Акнеподобная сыпь
Акнеподобная сыпь — частое осложнение на фоне терапии таргетными препаратами. Появляется через 2-3 недели после начала проведения таргетной терапии, как правило, возникает на коже лица, центральных участках грудной клетки и спины, волосистой части головы.
Чтобы профилактировать появление данной сыпи необходимо: не умываться горячей или слишком холодной водой, использовать мягкое мыло, шампуни для ежедневного применения с увлажняющим, проти- вомикробным действием. Не использовать спиртосодержащие средства.
Ладонно-подошвенный синдром
Ладонно-подошвенный синдром — распространенная кожная токсическая реакция, появляющаяся на коже ладоней и подошв в ответ на системную терапию (в частности, у пациентов принимающих Цетуксимаб).
Факторами риска являются:
- гиперкератоз (кожное заболевание, основным признаком которого является неумеренное ороговение, т.е. утолщение кожи),
- экзема (хроническое воспалительное кожное заболевание, сопровождающееся зудом, покраснением и высыпаниями в виде маленьких пузырьков с жидкостью),
- грибковые заболевания.
Своевременная профилактика способна уменьшить выраженность симптомов или вовсе избежать появления токсичности:
- Необходимо самостоятельно осматривать кожу ладоней и подошв, ежедневно мыть их теплой водой.
- Наносить на кожу ладоней и подошв увлажняющие, смягчающие кремы — как минимум 2 раза в день (за 3-5 дней до начала и во время противоопухолевой терапии, особенно после ванны, перед сном).
- Носить комфортную обувь, исключить занятия спортом и длительные пешие прогулки.
- Во время проведения химиотерапии рекомендуется кратковременное погружение рук и ног в холодную воду.
Терапия этого осложнения является симптоматической, а раннее начало лечения способствует уменьшению выраженности симптомов.
При минимальных клинических проявлениях (сухости, покраснении) рекомендуется применять:
- кремы с мочевиной 10% или средства с мочевиной 2-5%, молочной и гликолевой кислотой. Их необходимо наносить на участки повреждения 3 раза в день, это смягчает и увлажняет кожу. Крем обладает проти-вовоспалительным эффектом;
- антиоксидантный гель-пленку (3 раза в день). Средство смягчает, увлажняет кожу, уменьшает токсическое повреждение клеток эпидермиса и обладает противовоспалительным эффектом;
- ванночки с салициловой кислотой 2-6%. Они способствуют уменьшению воспаления, отшелушивают и смягчают кожу.
При умеренных клинических проявлениях (воспалении, отеке, пузырях на коже) назначаются гормональные мази. Однако самостоятельное их назначение не рекомендуется. При появлении отека и пузырей на коже обратитесь к лечащему врачу или онкологу/терапевту по месту жительства.
При выраженных клинических проявлениях (инфицировании ран, появлении язв, трещин) необходима консультация лечащего врача или онколога/терапевта по месту жительства для назначения: антибактериальных мазей, комбинированных средств (гормоны+антибак- териальный компонент), обезболивающих препаратов.
Осложнения со стороны желудочно-кишечного тракта
Тошнота и рвота
Тошнота и рвота — одни из самых частых побочных явлений на фоне проводимой терапии онкологического заболевания. Они могут развиться при любом виде противоопухолевого лечения. Однако разные противо-опухолевые препараты обладают отличающейся друг от друга способностью вызывать эти осложнения. Если препарат с высокой вероятностью вызовет тошноту/ рвоту, то перед его введением всегда вводится лекарство, снижающее риск возникновения этих нежелательных явлений.
Тошнота и рвота могут возникать остро — в первые сутки после введения химиопрепаратов, или отсрочено — в течение 2-5 суток после проведения химиотерапии. Также у некоторых пациентов может встречаться преждевременная рвота, начинающаяся до начала проведения химиотерапии. Она связана с предшествующим режимом противоопухолевой терапии, сопровожда-ющейся высоким риском развития этого осложнения. Провоцировать появление преждевременной тошноты и рвоты может запах, вкусовые ощущения, напоминающие о лечении.
Данные осложнения могут привести к таким серьезным проблемам как: недоедание и как следствие — к дефициту массы тела. Поэтому важно сообщать лечащему врачу о появлении побочных эффектов для назначения терапии, направленной на уменьшение тошноты.
Необходимо восполнять дефицит жидкости, возникающий при рвоте, чтобы избежать обезвоживания. Не употребляйте в пищу продукты, усиливающие тошноту.
При появлении тошноты можно принимать Ондан — сетрон по 8-16 мг (эмесет, эметрон, латран, зофран) по 1 таблетке 2 раза в день за 30 минут до приема пищи в течение 2 дней после химиотерапии.
Дискомфорт и боль при глотании
Затрудненное глотание называется дисфагией. Это означает, что есть проблемы с прохождением пищи или жидкости по пищеводу.
Причины проблем с глотанием
Одной из причин является рак, который может сузить просвет гортани, пищевода. Некоторые побочные эффекты лечения рака также могут вызывать трудности с глотанием:
- фиброз, который представляет собой рубцевание,
- инфекционные осложнения,
- сужение пищевода вследствие отека,
- мукозит,
- ксеростомия (сухость во рту).
Терапия может включать лекарственные препараты, купирующие болевой синдром, лечение инфекции.
Назогастральный зонд — устанавливается через нос в желудок. Он помогает доставлять пищу и жидкость в желудок до тех пор, пока глотать не станет легче.
При питании через рот:
- Пища должна быть мягкой или жидкой — измельчайте, делайте пюре.
- Используйте соломинку.
- Чтобы уменьшить боль, ешьте холодную пищу или комнатной температуры.
- Есть нужно часто и небольшими порциями.
Другие осложнения, которые могут развиться из-за невозможности глотать:
- Пневмония и другие проблемы с дыханием — пациенты, у которых есть проблемы с глотанием, могут аспирировать (вдыхать пищу или жидкости в легкие) при попытке есть или пить. Аспирация может привести к серьезным заболеваниям, включая пневмонию и дыхательную недостаточность.
- Недостаточность питания — неспособность нормально глотать затрудняет полноценное питание. Организм не получает всех питательных веществ, необходимых для поддержания сил, чтобы бороться с болезнью.
Факторы, которые могут повлиять на риск возникновения проблем с глотанием после лучевой терапии:
- Суммарная доза и схема лучевой терапии. Более высокие дозы в течение более короткого времени часто имеют больше побочных эффектов.
- Проводится ли химиотерапия одновременно. Риск побочных эффектов увеличивается, если проводится химиолучевая терапия.
- Принимает ли пациент какую-либо пищу через рот или только через зонд.
- Курит ли больной.
Некоторые побочные эффекты проходят в течение трёх месяцев после окончания лечения, и пациенты снова могут нормально глотать. Тем не менее некоторые методы лечения могут привести к необратимому повреждению или отдаленным последствиям. Поздние последствия — это проблемы со здоровьем, которые возникают спустя долгое время после окончания лечения.
Условия, которые могут вызвать постоянные проблемы с глотанием или отдаленные последствия:
- Поврежденные кровеносные сосуды. Лимфедема (накопление лимфы в организме).
- Разрастание фиброзной ткани в области головы или шеи, что может привести к тугоподвижности челюсти.
- Хроническая сухость во рту.
- Инфекции.
Сухость во рту (ксеростомия)
Сухость во рту (ксеростомия) возникает, когда слюнные железы не производят достаточное количество слюны. Химиотерапия может вызывать сухость во рту, которая является побочным эффектом лечения, влияющим на здоровье полости рта, способность жевать, глотать пищу, ощущать вкус и говорить. Обычно сухость носит временный характер и проходит через 2-8 недели после окончания лечения. Полностью вос-становление происходит через 2-3 месяца после окончания химиотерапии.
Лучевая терапия может повредить слюнные железы и привести к ксеростомии. Серозные слюнные железы (околоушные и поднижнечелюстные) очень чувствительны к облучению. Лучевая терапия нередко приводит к выраженным изменениям количества и качества слюны, изменяя ее консистенцию из водянистой в вязкую. Ксеростомия может привести к инфекциям (в основном грибковым), изменению pH, радиационному кариесу и синдрому жжения во рту.
Количество слюны, вырабатываемой слюнными железами, обычно начинает уменьшаться в течение одной недели после начала лучевой терапии головы или шеи. Степень выраженности сухости зависит от дозы облучения и количества слюнных желез, которые получают облучение.
Слюнные железы могут частично восстановиться в течение первого года после лучевой терапии. Однако выздоровление обычно не бывает полным, особенно если слюнные железы подвергались прямому облу-чению. Слюнные железы, которые не подвергались облучению, могут начать вырабатывать больше слюны, чтобы компенсировать потерю слюны из поврежденных желез.
Симптомы сухости во рту:
- Густая, тягучая слюна.
- Повышенная жажда.
- Изменения вкуса, глотания или речи.
- Болезненность или жжение (особенно на языке).
- Трещины на губах или в уголках рта.
- Изменения поверхности языка.
- Проблемы с ношением зубных протезов.
Поддерживающая терапия, которая может помочь при сухости во рту:
- Заменители слюны и ополаскиватели для рта.
- Стимуляция работы слюнных желез: сосание леденцов без сахара или жевание жевательной резинки без сахара. Применение лекарственных препаратов по назначению лечащего врача.
- Чрескожная электрическая стимуляция нервов (ЧЭНС) слюнных желез после лучевой терапии у людей с раком головы и шеи. Во время ЧЭНС через электроды, расположенные на коже, пропускают электрический ток низкого напряжения.
Прежде чем начать лучевую терапию или химиотерапию, стоматолог должен оценить состояние полости рта, включая зубы, десны, слизистую оболочку полости рта и слюнные железы для определения необходимости санации.
Тщательная гигиена полости рта может помочь предотвратить язвы во рту, заболевания десен и кариес, вызванные сухостью во рту:
- 1. Чистите зубы после каждого приема пищи и перед сном.
- 2. Используйте зубную щетку с мягкой щетиной и зубную пасту с фтором. Замочите щетку в теплой воде, чтобы щетинки стали еще мягче. Осторожно используйте зубную нить один раз в день.
- 3. Полощите рот от 4 до 6 раз в день, особенно после еды, водой, солью и пищевой содой. Когда начинается лучевая терапия, используйте полоскания и гели с фтором.
- 4. Пейте воду небольшими глотками в течение дня и используйте заменители слюны для увлажнения рта.
- 5. Избегайте стоматологических продуктов, содержащих спирт.
Мукозит. Лучевой стоматит
Мукозит — это воспаление слизистых оболочек желудочно-кишечного тракта.
Лучевой стоматит — это явление, при котором в про — цессе проведения химиолучевой терапии поражается слизистая оболочка полости рта.
Мукозит может быть вызван как лучевой терапией, так и химиотерапией.
Слизистая оболочка полости рта и желудочно-кишечного тракта состоит из эпителиальных клеток, которые быстро растут и делятся. Химиотерапия действует на все быстро делящиеся клетки и, уничтожая опухолевые клетки, в то же время поражает эпителий слизистой оболочки.
Мукозит, вызванный химиотерапией, проходит сам по себе обычно в течение 2-4 недель, если нет инфекции. У пациентов, получающих высокодозную химиотерапию или химиолучевую терапию, мукозит обычно начинается через 7-10 дней после начала лечения и длится около 2 недель после окончания лечения.
Мукозит, вызванный лучевой терапией, обычно длится от 6 до 8 недель, в зависимости от продолжительности лечения. Он является дозозависимым и поэтому исчезает с окончанием лучевой терапии.
Стоматит — одно из наиболее серьезных и распространенных осложнений лечения. Он может проявляться покраснением, появлением красной сыпи в полости рта в начальном проявлении с последующим появлением белого (грибкового) налета, который может превратиться в язвы, вызывающие сильную боль. Наиболее часто поражается боковая часть языка, слизистая оболочка щек и нёбо. Также может измениться вкус и появиться дискомфорт или боль при глотании. Эти симптомы могут привести к серьезным последствиям, например, если они мешают есть и пить, это может привести к обе — звоживанию и снижению массы тела.
Наличие язв в ротовой полости — это повышенный риск заражения, поскольку во рту присутствует большое количество бактерий. Через раны им легче проникнуть и вызвать инфекционное осложнение. Это дополни-тельный риск для пациентов с нейтропенией (сниженного уровня нейтрофилов) из-за вероятности развития сепсиса — чрезвычайно грозного осложнения. Развитие подобных осложнений стоматита приведет к необходимости прерывания лечения или коррекции дозы.
Трудности с гигиеной из-за боли и отсутствия последующего наблюдения могут ухудшить состояние, поэтому борьбу со стоматитом и тщательный уход за ротовой полостью следует начинать с самого первого дня лечения.
Рекомендации для профилактики стоматита
- Откажитесь от курения и алкоголя во время лечения, поскольку они также вызывают раздражение и сухость слизистой полости рта.
- Полощите рот каждые 4-6 часов (в течение 15-30 секунд). Можно использовать любую жидкость для полоскания без спирта и сахара (вода, содо-солевой раствор в концентрации — 1 чайная ложка соды + 1 чайная ложка соли на 1 литр воды).
- Чистите зубы после каждого приема пищи аккуратно с использованием мягкой зубной щетки и мягкой фторсодержащей пасты. После использования щетку тщательно промойте и храните в сухом виде.
- Необходимо посещать стоматолога-гигиениста 1 раз в неделю до завершения лучевой терапии.
- Если вы пользуетесь протезами, снимайте их перед проведением сеанса лучевой терапии. В случае натирания протезами десен лучше вообще временно отказаться от их использования.
- Пейте часто воду маленькими глотками, можно использовать соломинку, чтобы избежать раздражения язв во рту.
- Не ешьте кислую, острую, горячую, холодную пищу; старайтесь употреблять мягкую пищу комнатной температуры (каши, желе, детское питание, пюре, пудинги и т.д.)
- Ешьте маленькими порциями, используйте блендер. При развитии стоматита
Поэтапная обработка полости рта:
- Прополоскать раствором антисептика (водный раствор хлоргексидина биглюконат, мирамистин, ротокан, стоматофит). Обработать полость рта с помощью ватной палочки облепиховым маслом, предварительно разведенным с любым растительным маслом в соотношении 1/4 облепиховое масло+3/4 растительное масло (например, 25мл+75 мл).
- Фукорцин — местно для обработки пораженной слизистой оболочки (2 раза в день утром и вечером).
- Солкосерил-гель — местно для обработки пораженной слизистой оболочки (2 раза в день — утром и вечером).
- Раствор «ОКИ» 3 раза в день (10 мл раствора развести в 100 мл воды) — при болезненности при глотании.
- Раствор «Тантум-Верде» 3 раза в день (15 мл раствора для полоскания, не разбавляя водой) — при болезненности при глотании.
- Альмагель А — за 30 минут до еды для уменьшения болевого синдрома при глотании.
Обезболивание при мукозите
Обезболивающие средства могут помочь, когда местные лекарства не справляются. Но пациентам, получающим химиотерапию, не стоит применять нестероидные противовоспалительные препараты (НПВП, обезболивающие аспиринового ряда), поскольку они увеличивают риск кровотечения, а также жидкости для полоскания полости рта, содержащие в себе обезболивающие препараты: ОКИ, кетопрофен.
Назогастральный зонд
Стоматит способен серьезно снизить качество жизни. Поэтому при его развитии так важно принять решение о постановке назогастрального зонда или гастростомы для обеспечения оптимального питания до исчезновения симптомов. Ведь плохое питание может замедлить заживление язв и затруднить борьбу с раком и/или восстановление после лечения.
Также одним из серьезных осложнений химиолу- чевой терапии являются отеки в области шеи, которые могут привести к перекрытию дыхательных и пищепроводных путей.
Назогастральный зонд не только очищает полость рта от вредоносных микроорганизмов, травмирующих поврежденную слизистую оболочку полости рта, но и восполняет дефицит питания, помогает бороться со слабостью, если у пациента отсутствует желание принимать пищу. Также во многих случаях спасает от необ — ходимости постановки гастростомы, ведь перекрытие пищепроводных путей — грозное осложнение, требу-ющее немедленного оперативного вмешательства.
Трещины, язвы, отечная слизистая оболочка усиливают болевые ощущения при приеме пищи, что обычно приводит к ограничению количества еды.
Виды нутритивной поддержки:
- дополнение к пероральному питанию (сипинг — прием специализированного (лечебного) питания в качестве дополнения),
- энтеральное питание (через назогастральный зонд и через гастростому),
- парентеральное питание (внутривенное введение питательных растворов).
Химиолучевая терапия опухолей головы и шеи вызывает или усугубляет такие симптомы, как изменение или потеря вкусовых ощущений, воспаление слизистых оболочек полости рта, ксеростомия (сухость во рту), утомляемость, тошнота и рвота.
Поэтому энтеральное питание является мерой поддержки для пациентов и помощью в борьбе с болезнью.
Часто пациенты пытаются избежать процедуры установки назогастрального зонда или гастростомы, но это вероятнее всего возникает лишь из-за страха и неполного понимания сути проблемы.
Главные преимущества энтерального питания:
- Ротовая полость изолируется от контакта с пищей, следовательно, уменьшается раздражение воспаленной слизистой оболочки полости рта и болевые ощущения.
- Возможность принимать достаточное количество пищи дает силы продолжать лечение без перерыва.
Что такое назогастральное питание?
Это когда через нос в желудок вводится узкая трубка для кормления. Трубку можно использовать для введения жидкостей, лекарств и жидкой пищи с питательными веществами непосредственно в желудок.

Как проходит установка назогастрального зонда?
Назогастральный зонд будет установлен вашим лечащим врачом в процедурном кабинете. Обычно процедура занимает 20-30 минут. Введение трубки может вызвать кратковременный и легкий дискомфорт. Однако сильных болевых ощущений не будет, так как используется местная анестезия. Сначала вас попросят сесть прямо. Затем местно обезболят полость носа и рта. Врач введет через нос в желудок узкую трубку, это вызовет некоторый дискомфорт, но вам необходимо помогать врачу, делая глотательные движения. После установки зонд перевяжут с помощью бинта, завязки пустят под ушные раковины и завяжут на макушке. Также зонд будет закреплен лейкопластырем в области носа.
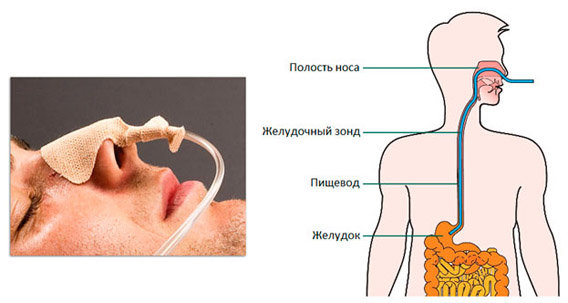
Обычно требуется 2-3 дня для привыкания к назо- гастральному зонду. В течение этого времени вы обязательно найдете комфортное для себя положение. Главное помните, что это необходимая и временная мера.
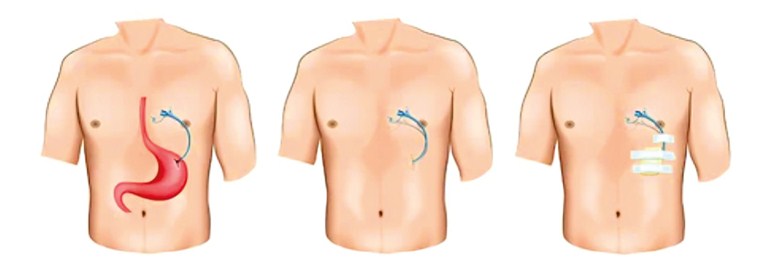
Чрескожная гастростома
Чрескожная гастростома — это искусственное отверстие, которое соединяет переднюю брюшную стенку и желудок. В канал гастростомы устанавливается гастростомическая трубка для введения питания и лекарств непосредственно в желудок, минуя ротовую полость и пищевод.
Как проходит установка чрескожной гастростомы?
Наложение гастростомы — малоинвазивная эндоскопическая манипуляция, которая выполняется только врачом в стационарных условиях и под общей анестезией.

- Перед процедурой пациенту проводится фиброга- строэндоскопическое исследование для оценки состояния желудка и наличия сопутствующей патологии.
- Выполнение процедуры занимает около 1 часа. Первым этапом врач проводит диафаноскопию (просвечивание лучами света в месте установки гастростомы).
- Ориентируясь на «свечение» на коже передней брюшной стенки, делается разрез 7-8 мм, что соответствует диаметру гастростомической трубки.
- Через данное отверстие в полость желудка вводится полый стержень, который позволяет ввести специальную гибкую петлю.
- Врач захватывает эту петлю в желудке и выводит ее через ротовую полость.
- К выведенной из ротовой полости части петли фиксирует гастростому и проводит через пищевод в желудок.
- Натягивая петлю со стороны передней брюшной стенки, гастростома фиксируется снаружи пластинкой, а внутри прижимается к внутренней стенке желудка.
- Таким образом, кожа передней брюшной стенки, оказывается соединенной со стенкой желудка.
Введение питательных смесей, жидкостей и лекарств возможно спустя сутки.
Рекомендации по питанию через зонд/гастростому
- Должны использоваться только специальные питательные смеси для энтерального питания, содержащие сбалансированное количество белков, жиров, углеводов, микроэлементов, витаминов.
- Смеси для фондового питания можно хранить в холодильнике или вдали от источников тепла, но нельзя замораживать. При кормлении смесь необходимо подогреть до комнатной температуры.
- Соблюдайте сроки годности вскрытых пакетов, если содержимое пакета не введено за один прием (24 часа с момента вскрытия пакета). А также следите за текущим сроком годности, указанным на упаковке.
- Перед началом кормления, сменой повязок или введением лекарственных средств необходимо вымыть руки с мылом и продезинфицировать их.
- Чтобы пища не попала в дыхательные пути, примите положение сидя или полулежа.
- Для введения пищи используйте два шприца Жане (один — для промывки, второй — для введения пищи).
- Зонд/гастростому необходимо промывать до и после каждого использования.
- Количество вводимой пищи определяется индивидуально — в зависимости от потребностей и общего состояния пациента.
Помните, что питание через назогастральный зонд или гастростому является жизненно необходимой мерой для борьбы с болезнью.
Как только проявления стоматита, отеки в области шеи исчезнут, вы сможете вернуться к самостоятельному приему пищи.
Питание
Изменения вкусовых ощущений — частый побочный эффект как химиотерапии, так и лучевой терапии опухолей головы или шеи. Изменения вкуса могут быть вызваны повреждением вкусовых рецепторов, сухостью во рту, инфекцией или проблемами с зубами.
У большинства пациентов, получающих химиотерапию, и у некоторых пациентов, получающих лучевую терапию, вкусовые ощущения возвращаются к норме через несколько месяцев после окончания лечения. У других — вкусовые рецепторы могут восстановиться через 6-8 недель или дольше.
Изменение вкуса — результат прямого действия лучевой терапии на вкусовые рецепторы. Это становится причиной потери аппетита, что приводит к потере веса. Изменение вкуса появляется через 15 дней после начала лечения при дозе 4 Гр и достигает своего макси — мума после завершения лучевой терапии.
Пациенты, получающие лечение от рака головы и шеи, имеют высокий риск снижения веса. Они могут потерять желание принимать пищу из-за тошноты, рвоты, искажения вкусовых ощущений, отсутствия вкуса, затрудненного глотания, язв во рту или сухости во рту. Когда прием пищи вызывает дискомфорт или боль, страдает качество жизни пациента.

Если вы заметили, что аппетит пропал, количество съедаемой пищи значительно снизилось, необходимо сообщить об этом своему лечащему врачу. Он расскажет обо всех способах нутритивной поддержки.
- Принимайте пищу измельченную, перемолотую, чтобы сократить время ее нахождения во рту до глотания.
- Ешьте часто и небольшими порциями.
- Употребляйте продукты с высоким содержанием калорий и белка.
По мере продолжения лечения необходимо добавлять или переходить на высококалорийные жидкости (сипинги) с высоким содержанием белка, чтобы удовлетворить свои потребности в питании. Некоторым пациентам может потребоваться введение жидкости через трубку, которая вводится в желудок. Почти всем пациентам, получающим химиотерапию и лучевую терапию головы или шеи одновременно, потребуется зондовое питание в течение 3-4 недель.
Обстипация (запор)
Обстипация (запор) — нередкий побочный эффект в ходе лечения онкологического заболевания. Для его профилактики включайте в рацион продукты с высоким содержанием клетчатки, пейте достаточное количество жидкости.
При запоре могут быть использованы растительные слабительные средства (сенна, крушина, ревень, морская капуста, отруби, агар-агар, льняное семя, шелуха семян подорожника, бисакодил), средства, увеличивающие объем кишечного содержимого (дюфалак, лак- тусан), комбинированные средства (гутталакс, регу- лакс, слабительные чаи), микролакс (микроклизмы).
Диарея
Диарея, возникшая на фоне проведения лечения онкологического заболевания, опасна тем, что может привести к обезвоживанию. Поэтому необходимо компенсировать дефицит жидкости.
Рекомендуется уменьшить употребление в пищу жиров, углеводов, клетчатки. Исключить кондитерские изделия, цельное молоко, свежие ягоды и фрукты. Готовить пищу необходимо на пару. Рекомендуются вареный рис, бананы, тосты без масла, картофель, каши.
Лекарственная терапия диареи — метронидазол 500 мг 3 раза в день, имодиум (лопедиум) 2 таблетки сразу, через 1 час — 1 таблетка, далее по 1 таблетке после каждого жидкого стула, продолжительность приема — не более 48 часов (или гидрасек по 1 таблетке 3 раза в день до купирования). Смекта — по 1 пакетику 4 раза в день. Линекс — 1 капсула 3 раза в день. Регидрон — по 1 пакетику 2-3 раза в день.
Осложнения со стороны кроветворной системы
Нейтропения (снижение уровня нейтрофилов)
Противоопухолевая терапия нередко приводит к снижению уровня нейтрофилов в крови. Нейтрофилы — клетки, отвечающие за иммунитет. Они помогают организму бороться с инфекциями. У пациентов со сни-женным уровнем нейтрофилов риск развития инфекционных осложнений намного выше, так как организм не способен в полной мере бороться с бактериями и вирусами, с которыми он сталкивается.
Повышенная температура часто является единственным признаком инфекционного процесса. Для характеристики пациентов с подобными осложнениями используют термин «фебрильная нейтропения», который обозначает не менее чем двукратное в сутки повышение температуры тела более чем 38°С или однократное ее повышение более чем 38°С при содержании нейтрофилов менее 0,5х 10л9 /л.
В промежутке между введениями химиопрепаратов рекомендуется контролировать температуру тела ежедневно, утром и вечером. При повышении температуры выше 38°С необходимо срочно связаться с врачом. Наиболее часто лихорадка развивается на фоне нейтропении, требует контроля показателей крови (клинический анализ крови в течение ближайшего времени после первого подъема температуры выше 38°С), назначения лечения.
При повышении температуры тела выше 38°С необходимо:
- Связаться с врачом.
- Сдать клинический анализ крови.
- При отсутствии противопоказаний и после назначения врача следует начать прием антибиотиков (например, Амоксиклав 625 мг 3 раза в день и Ципробай 750 мг 2 раза в день) не менее 7 дней (даже при нормализации температуры в течение 1-х суток после начала лечения). Одновременно принимать Бифиформ и Низорал — 1 таблетка 2 раза в день.

Кровоточивость
Лучевая терапия также влияет на костный мозг, который отвечает за выработку клеток крови. Снижение количества тромбоцитов является причиной возможных кровотечений.
Чаще у пациентов возникают небольшие кровотечения (кровоточивость) из носа, десен или из язвочек в полости рта. Также причиной кровотечений из полости носа часто становится сухая слизистая оболочка и возникшие на фоне этого микротрещины.
Для остановки кровотечения из носа используйте ватный тампон, на который предварительно можно нанести небольшое количество перекиси водорода.
Для заживления микротрещин и увлажнения сухой слизистой можно использовать спреи (Аквамарис, Аквалор, Олифрин), мазь Пантенол (нанести ватной палочкой в полость носа 3 раза в день), Тетрацикли- новая мазь 3% (нанести ватной палочкой в полость носа 3 раза в день). Рекомендации при кровоточивости десен смотреть в главе «Мукозиты».
Осложнения со стороны нервной системы.
Нейротоксичность
Это осложнение является одним из самых часто встречающихся при проведении практически любой схемы химиотерапии. Такой вид токсичности может возникнуть как во время проведения химиотерапии, так и после завершения лечения.
Проявляется нейротоксичность головной болью, головокружением, покалыванием кожи, онемением кончиков пальцев рук и ног, судорогами.
При выраженных осложнениях может возникнуть необходимость прервать химиотерапию, чтобы устранить нежелательные явления. Лечение заключается в назначении сосудистых препаратов, витаминов, противосудорожных препаратов, при болевом синдроме — анальгетиков.
Повреждение нервов и появление болевого синдрома могут быть вызваны, в том числе лучевой терапией. Чаще поражается периферическая нервная система, которая передает информацию от тела к мозгу, что проявляется общей слабостью, снижением силы, онемением и покалыванием в руках или ногах.
В частности, у пациентов с опухолями головы и шеи могут возникнуть повреждения черепных нервов, симптомы которых:
- Трудности с речью;
- Проблемы с глотанием;
- Изменение голоса;
- Онемение, покалывание челюсти, шеи;
- Звон в ушах;
- Нарушение зрения, обоняния, вкусовых ощущений.
Для профилактики периферической нейропатии может применяться Нейромультивит по 1 таблетке 3 раза в сутки + Берлитион по 300 мг 2 раза в сутки.
Осложнения со стороны печени.
Гепатотоксичность
Осложнения со стороны печени обычно не проявляются никакими симптомами. И заподозрить развивающееся осложнение со стороны печени можно по изменениям биохимического анализа крови, в котором повышается уровень печеночных ферментов и билирубина. Обычно после окончания введения химиопрепаратов функция печени восстанавливается, и показатели биохимического анализа крови нормализуются.
К очень редким осложнениям со стороны печени относится потемнение мочи, желтушность кожи и склер глаз, светлый стул, тошнота, боли в правом подреберье, кожный зуд, повышение температуры тела, повышенная кровоточивость и беспричинное появление синяков на коже. Все эти симптомы оцениваются лечащим врачом, и он принимает решение о продолжении лечения, а также о назначении кортикостероидов (гормональных препаратов) и гепатопротекторов (препаратов, улуч-шающих состояние печени).
Для профилактики и лечения гепатотоксичности возможен прием, например: Эссенциале по 2 капсулы 3 раза в день, Гептрал 400 мг/сутки, Гепа-мерц. Препараты эссенциальных фосфолипидов (Ливолин форте, Липостабил, Резалют про, Фосфатидилхолин, Фосфо- глив, Фосфонциале, Эссенциале). На основе расто- ропши пятнистой (Сибибор, Легалон, Карсил, Гепабене, Гепатофальк-планта), на основе артишока (Хофитол).
Выпадение волос (алопеция)
Выпадение волос — частый побочный эффект лечения онкологического заболевания, может быть осложнением не только химиотерапии, но и лучевой терапии. Но не все цитостатики вызывают алопецию. К препаратам, вызывающим это осложнение, относятся в частности: Цисплатин, Карбоплатин, Доцетаксел и 5-Фторурацил.
Волосы обычно не выпадают сразу после начала первой химотерапии, как правило, процесс занимает несколько недель или циклов лечения и прекращается через 1 или 2 месяца после лечения. Часто для полного восстановления волос требуется от 6 до 12 месяцев. Они могут изменить цвет, стать тоньше или грубее, завиваться или иметь цвет отличный от первоначального, но со временем они приходят в норму.
Лучевая терапия воздействует только на волосы на той части тела, на которую направлено излучение. Выпадение волос зависит от дозы и метода лучевой терапии.
Уход за волосами и кожей головы:
- Выберите мягкий шампунь. Избегайте ежедневного мытья головы. Если волосы путаются, рассмотрите возможность использования мягкого кондиционера или спрея, распутывающего волосы.
- Находясь на открытом воздухе, используйте солнцезащитные средства для кожи головы, например, солнцезащитный крем, головной убор или шарф.
- Избегайте укладки при высокой температуре, химической завивки или выпрямления, а также окраски волос.
Уход за отрастающими волосами
Когда ваши волосы начнут отрастать, они будут намного тоньше и легче повреждаются, чем ваши первоначальные волосы. Они также могут быть другой текстуры или цвета.
- Ограничьте мытье головы до двух раз в неделю.
- Мягко массируйте кожу головы, чтобы удалить сухую кожу и чешуйки.
- Используйте расческу с широкими зубьями вместо щетки для волос. При укладке волос ограничьте количество заколок, завивки или сушки феном при высокой температуре.
- Избегайте постоянного окрашивания волос в течение как минимум 3 месяцев после окончания лечения.
- Избегайте завивки или выпрямления волос химическими средствами, пока они полностью не отрастут. Возможно, вам придется подождать до года, прежде чем вы сможете химически завить или выпрямить волосы. Прежде чем снова попробовать химические продукты, проверьте их реакцию на небольшом участке волос.
- Носите шляпу или шарф, чтобы защитить голову, когда вы находитесь на солнце.
Фиброз мягких тканей
Фиброз — избыточное разрастание соединительной ткани с появлением рубцовых изменений в различных органах. Он может развиться в коже, подкожной клетчатке, мышцах или других органах в зависимости от места облучения. Обычно начинается через 8-12 недель после начала лучевой терапии.
Фиброз может вызывать как косметические, так и функциональные нарушения, приводя к ухудшению качества жизни. Также может возникать в глотке и пищеводе, приводя к стриктурам и проблемам с височно-нижнечелюстным суставом, включая дисфункцию нижней челюсти.
Напряженность мышц может вызвать головную боль, что приводит к мигрени. Также часто вовлекаются жевательные мышцы, что приводит к возникновению тризма (спазма жевательных мышц).
Лимфедема
Лимфедема — отек мягких тканей.
Лучевая терапия может повреждать лимфатическую систему, что приводит к нарушению оттока лимфатической жидкости и ее накоплению в тканях. Лимфатическая система помогает бороться с инфекциями и дру-гими заболеваниями, разнося лимфу по всему телу.
Лимфа проходит через тело, используя сеть тонких трубочек, называемых сосудами. Небольшие железы, называемые лимфатическими узлами, фильтруют из этой жидкости бактерии и другие вредные вещества. Но когда лимфатические узлы удалены или повреждены, лимфатическая жидкость скапливается в окружающих тканях и вызывает их отек.
Лимфедема обычно начинается через 8-12 недель после начала лучевой терапии и медленно развивается. При комбинации лучевой терапии и хирургического лечения риск развития лимфедемы высокий, так как во время операции удаляются пораженные лимфатические узлы.
Лимфедема может быть наружной (кожа и мягкие ткани) и внутренней (слизистая глотки и гортани).
С осложнением легче справиться, если начать лечение на ранней стадии.
Основные признаки лимфатического отека:
- Отек глаз, лица, губ, шеи или области ниже подбородка;
- Дискомфорт или стеснение в любой из пораженных областей;
- Трудно двигать шеей, челюстью или плечами;
- Утолщение и рубцевание кожи на шее и лице, называемое фиброзом;
- Снижение зрения из-за опухших век;
- Затрудненное глотание, речь или дыхание;
- Слюнотечение или потеря пищи изо рта во время еды;
- Заложенность носа или длительная боль в среднем ухе, если отек сильный.
Лимфедема может вызвать затруднение дыхания, застой крови, нарушение зрения, уменьшение движения шеи, сжатие челюстей или тризм и стеснение в груди, боль в ушах и сенсорные ограничения, проблемы с речью, голосом и глотанием.
Отек в области шеи может привести к перекрытию дыхательных и пищепроводных путей. Это грозное осложнение является показанием для постановки назо- гастрального зонда и гастростомы, а также решение вопроса о формировании трахеостомы.
Основные методы лечения лимфедемы:
- Уход за кожей в области отека — она должна быть чистой, а также предотвращение травм и инфекций.
- Физические упражнения.
- Уменьшение отечности. Основным методом лечения является специализированный массаж — мануальный лимфодренаж (МЛД).
- Компрессионные повязки и одежда.
- Лечебная гимнастика.
- Эластичная терапевтическая лента (кинезиотейпи- рование), реабилитация.
Упражнения при лимфедеме
Попробуйте делать некоторые упражнения каждый день — один или два раза. Старайтесь выполнять от 5 до 10 упражнений.
Делайте упражнения медленно и плавно, не торопитесь. Вы можете отдыхать между упражнениями. Делайте их перед зеркалом, чтобы убедиться, что плечи отведены назад и расслаблены.
Упражнения для шеи
- Повороты головы — поверните голову, чтобы посмотреть через плечо, насколько сможете, задержитесь на 2 секунды. Медленно вернитесь в исходное положение. Повторите с другой стороны. Держите плечи непод-вижно во время выполнения этого упражнения.
- Наклон головы — наклоните голову к одному плечу, пока не почувствуете растяжение на противоположной стороне. Задержитесь на 2 секунды, затем выпрямитесь. Повторите с другой стороны. Держите плечи неподвижно, пока выполняете это упражнение.
- Подбородок к груди — наклоните шею вниз, насколько вам удобно, чтобы подбородок оказался на груди, задержитесь на 2 секунды, а затем медленно поднимите голову, чтобы снова смотреть вперед.
Упражнения для плеч
- Плечи вверх и вниз — расслабьте плечи, поднимите их к ушам, расслабьте и снова опустите. Повторите.
- Вращение плеча — вращайте плечом вперед, затем — назад.
Упражнения для рта
- Откройте и закройте рот.
- Задуйте воображаемые свечи.
- Произносите гласные — а, е, и, о, у.
Упражнения для челюстей
- Из стороны в сторону — сдвиньте нижнюю челюсть в одну сторону, а затем в другую.
- Челюсть вперед — выдвиньте вперед нижнюю челюсть, затем расслабьтесь и повторите.
- Жуйте жевательную резинку при условии, что у вас нет проблем с глотанием и воспаления слизистой оболочки полости рта.
Осложнения со стороны слуха. Ототоксичность
Ототоксичность проявляется нарушением слуха из-за воздействия лучевой терапии на чувствительные клетки внутреннего уха и слуховой нерв.
Облучение может привести к развитию серозного отита (отита с выпотом). Это связано со скоплением жидкости в среднем ухе и временным снижением слуха. Серозный отит и кондуктивная тугоухость (снижение слуха, обусловленное нарушением проведения звука к воспринимающим структурам внутреннего уха) со временем обратимы.
Высокие частоты радиации могут вызывать тугоухость из-за повреждений внутренних органов, слухового нерва или вестибулярного аппарата. Это состояние необратимо. Поражение вестибулярного аппарата может вызвать головокружение.
Симптомы характеризуются тяжестью, болью в ушах, снижением слуха, шумом в ушах и головокружением.
Повреждения костей на фоне проводимой лучевой терапии (остеорадионекроз)
Остеорадионекроз — одно из наиболее тяжелых осложнений лучевой терапии.
Лучевые поражения костей, как правило, развиваются в отдаленном периоде. Изменения костной ткани могут быть различными: от легкого, проходящего нарушения до воспалительных процессов в костной ткани и патологических переломов.
Ионизирующее излучение повреждает мелкие кровеносные сосуды, вызывая снижение кровоснабжения костной ткани, вследствие этого снижается питание кости. Далее уменьшается способность костной ткани противостоять травмам. Могут возникать патологические переломы.
Заболевания зубов в облученных областях являются основными причинами остеорадионекроза. Перед лучевой терапией может возникнуть необходимость удалить разрушенные зубы, если они находятся в зоне проведения лучевой терапии. В идеале перед началом лучевой терапии должно пройти не менее 7-14 дней для заживления.
Нижняя челюсть является наиболее часто поражаемой костью, особенно при лечении рака носоглотки.
Остеорадионекроз может протекать бессимптомно или вызывать боль. При поражении легкой степени возможно консервативное лечение: полоскание полости рта, антибактериальная терапия.
Профилактика — лучший способ борьбы с остеорадионекрозом. Поэтому важна подготовка пациентов перед началом лучевой терапии. Необходимо следить за состоянием зубов и десен. Рекомендуется посещать стоматолога перед каждым курсом лечения (чистка, лечение кариеса, удаление разрушенных зубов).
Инфекционные осложнения
В связи с тем, что лечение онкологического заболевания нередко приводит к снижению количества лейкоцитов, инфекции могут возникать чаще и становиться более опасными для пациента.
Стоматологическая помощь, проведенная санация полости рта, оказанная до начала химиотерапии и лучевой терапии, может снизить риск инфекций полости рта, зубов или десен. Инфекции могут быть вызваны бактериями, грибками или вирусами.
Бактериальные инфекции
Лечение бактериальных инфекций у пациентов, получающих высокодозную химиотерапию, включает антибактериальные препараты. С целью профилактики развития бактериальной инфекции необходимо следить за гигиеной полости рта, использовать лекарственные полоскания для рта, чистить зубы, использовать зубную нить и вовремя лечить возникающие осложнения лечения, такие как стоматит и мукозит.
Грибковая инфекция
Ротовая полость обычно содержит грибки, которые могут жить во рту, не вызывая никаких проблем при нормальном иммунитете. Тем не менее разрастание их в ротовой полости может стать серьезной проблемой и требует лечения. Кан- дидоз — это тип грибковой инфекции, который часто встречается у пациентов, получающих как химиотерапию, так и лучевую терапию. Симптомы могут включать жгучую боль и изменение вкуса. Лечение грибковых инфекций слизистой оболочки рта противогрибковые ополаскиватели для рта, их также следует использовать для замачивания зубных протезов и стоматологических приспособлений.
Список литературы:
- Семиглазова Т.Ю., Беляк Н.П., Владимирова Л.Ю., Корниецкая А.Л., Королева И.А., Нечаева М.Н. Практические рекомендации по лечению и профилактике мукозитов // Злокачественные опухоли: Практические рекомендации RUSSCO. 2022. Том 12. С.242–250.
- Сытов А.В., Зузов С.А., Кукош М.Ю., Лейдерман И.Н., Потапов А.Л., Хотеев А.Ж. Практические рекомендации по нутритивной поддержке онкологических больных // Злокачественные опухоли: Практические рекомендации RUSSCO. 2022. Том 12. С.123–133.
- Alvarez P.B., García P.S., Iruegas M. Radiotherapy and Chemotherapy Treatments in Head and Neck Cancer Patients — Protocol for Management Before, During and After RTP // Updates on Cancer Treatment. 2015.
- Brook, I. Early side effects of radiation treatment for head and neck cancer // Cancer/Radiothérapie. 2021. №25(5). P.507–513.
- Brook I. Late side effects of radiation treatment for head and neck cancer // Radiation Oncology Journal. 2020. №38(2). P.84-92.
- Cancer Cachexia in Adult Patients: ESMO Clinical Practice Guidelines
- Espinosa M.L., Chelsea A., Kurtzman Y., Abdulla F.R. Dermatologic Toxicities of Targeted Therapy and Immunotherapy in Head and Neck Cancers // Front. Oncol. 2021. Volume 11.
- Glastonbury C.M., Parker E.E., Hoang, J.K. The Postradiation Neck: Evaluating Response to Treatment and Recognizing Complications // American Journal of Roentgenology. 2010. №195(2). P.164–171.
- Goda Daugėlaitė, Kristė Užkuraitytė, Eglė Jagelavičienė, Aleksas Filipauskas Prevention and Treatment of Chemotherapy and Radiotherapy Induced Oral Mucositis // Medicina. — 2019. Р.55
- Kwakman J., Elshot Y.S., Punt J.A., Koopman M. Management of cytotoxic chemotherapy-induced hand-foot syndrome // Oncol Rev. 2020. №14(1). P.442.
- Lalla, R.V., Michael T. Brennan, Sharon M.Gordon et al. Oral Mucositis due to high-dose chemotherapy and/or head and neck radiation therapy // J Natl Cancer Monogr. 2019. No. 53.
- Lalla, R.V.; Bowen, J.; Barasch, A.; Elting, L.; Epstein, J.; Keefe, D.M.; McGuire, D.B.; Migliorati, C.; Nicolatou-Galitis, O.; Peterson, D.E.; et al. MASCC/ISOO clinical practice guidelines for the management of mucositis secondary to cancer therapy // Cancer. 2014. №120. P.1453–1461.
- Mason H., DeRubeis M., Burke N., Shannon M., Karsies D. Symptom management during and after treatment with concurrent chemoradiotherapy for oropharyngeal cancer: A review of the literature and areas for future research// World J Clin Oncol. 2016. №7(2). P.220–226.
- Pulito C., Cristaudo A., Zapperi C. Oral mucositis: the hidden side of cancer therapy // Journal of Experimental&Clinical cancer research. 2020. Р.39
- Sroussi H.Y., Epstein J.B., Bensadoun R.J., Saunders D.P., Lalla R.V. Common oral complications of head and neck cancer radiation therapy: mucositis, infections, saliva change, fibrosis, sensory dysfunctions, dental caries, periodontal disease, and osteoradionecrosis // Cancer Medicine. 2017. №6(12). P.2918–2931.
World Cancer Research Fund/American Institute for Cancer Research. Diet, Nutrition, Physical Activity and Cancer: A Global Perspective. Continuous Update Project Expert Report. 2018
Что вам необходимо сделать
Если вы хотите узнать побольше о бесплатных возможностях ФБГУ НМИЦ онкологии им. Н.Н. Петрова Минздрава России, получить очную или заочную консультацию по диагностике и лечению, записаться на приём, ознакомьтесь с информацией на официальном сайте.
Если вы хотите общаться с нами через социальные сети, обратите внимание на аккаунты в ВКонтакте и Одноклассники.
Если вам понравилась статья:
- оставьте комментарий ниже;
- поделитесь в социальных сетях через удобные кнопки: